(1)肺がんとは
肺がんは、肺と気管支からできたがんを総称していいます。がん細胞の形(組織型)から、通常、腺がん、扁平上皮がん、大細胞がん、小細胞がんの4つに分けられます。治療に際しては、小細胞がんとそれ以外の非小細胞がんの2つに大きく分けられますが、これは小細胞肺がんが他に比べて性格が大きく異なり治療方針が違うためです。
肺がんの治療法には大別して以下の3種類があり、状況に応じて単独で用いたり組み合わせたりします。
・手術 ・化学療法 ・放射線治療
肺がんは、肺と気管支からできたがんを総称していいます。がん細胞の形(組織型)から、通常、腺がん、扁平上皮がん、大細胞がん、小細胞がんの4つに分けられます。治療に際しては、小細胞がんとそれ以外の非小細胞がんの2つに大きく分けられますが、これは小細胞肺がんが他に比べて性格が大きく異なり治療方針が違うためです。
肺がんの治療法には大別して以下の3種類があり、状況に応じて単独で用いたり組み合わせたりします。
・手術 ・化学療法 ・放射線治療

通常がんの診断は、がん細胞か、がんの組織を証明して初めて行われます。しかし肺に関しては、病変が小さければ、もしくは早期であればあるほど、診断は得にくいです。それは、胃や大腸、膀胱など、内視鏡でのぞいて病変が確かめられるような臓器の場合には診断は得られやすいのですが、肺の病変は内視鏡(気管支鏡)では通常ほとんど見えないところにあるためです。そのため、切除して初めて診断が得られる場合も少なくありません。
また、肺がんの診断を得たとしても、治療にあたりいくつかのことを調べなければなりません。肺のどこにでき、大きさはどうなのか、組織型は何なのか、どこまで進行しているのか、です。

肺がんは、最初は小さな細胞の固まりにすぎないのですが、時間とともに徐々に大きくなり、体のあちこちに散らばって、肺以外の臓器やリンパ節に転移を起こします。肺がんの細胞が肺に留まっているのか、他の臓器に転移したり胸水がたまったりしていないのか、周囲の臓器との関係はどうなのか、などについて検査する必要があります。肺がんの進行度合いを示す言葉を「病期」といいます。この病期と、患者さんの健康状態によって治療方針が変わってきます。
肺がんの診断と病期を判断するために、以下の検査が行われます。
肺がんの正確な位置や、大きさ、周囲臓器(心臓や血管、気管支、肋骨や胸骨)との関係、肺のつけ根(肺門といいます)や心臓や気管周囲のリンパ節腫大がないか、胸水、肝転移の有無などがわかります。特に造影剤を用いてより精密な画像が得られる高解像度CTでは、病変の細かい形態的な特徴が評価しやすくなります。CT検診などで見つかる小さな肺がんは、手術前にがん細胞かどうかを証明することが難しく、この高解像度CTで肺がんを強く疑われる場合には、手術をお勧めされる場合も少なくありません。
造影脳MRIまたはCT肺がんが脳に転移をしているかどうかを調べます。早期の肺がんでは脳に転移をしている可能性が極めて低いので、行わないこともあります。
PET-CT:ペットCT検査用試料を注射した後に撮影(じっとしているだけです)を行います。肺の病変が、がんとしておかしくないものなのか、体の他のところにがんが拡がっていないかの判断に用います。
骨シンチ肺がんが骨に転移しているかどうかを調べます。早期の肺がんでは、骨に転移をしている可能性が極めて低いので、行わないこともあります。また、PET検査を行った場合には、骨シンチの代用とする場合があるので、この際も行わないことがあります。
腫瘍マーカーがん細胞によって産生される物質を採血で測定します。腺がんではCEA、扁平上皮がんではSCC、小細胞がんではNSEやProGRPといったように、組織型によって上昇してくるマーカーは異なります。非常に上昇している場合は進行がんである例が少なくないのですが、腫瘍マーカーが正常である肺がんも数多くありますし、多少の上昇はがんとは関係のない場合もあります。喫煙者では肺がんでなくともCEAが上昇することがあります。
気管支鏡のどの麻酔をした上で、気管支鏡というストロー程度の太さのやわらかい内視鏡を気管支に入れ、X線を出して肺の病変の位置を確認し、細胞や組織を採取する器具(鉗子:かんし)を病変に対して探り入れます。がん細胞が確かめられれば肺がんの診断がつけられますが、病変の位置や大きさによっては、うまく診断がつけられないこともあります。
CTガイド下肺生検CTの器械に入りながら、体の外から病変に対して針を刺し入れ、病変の細胞や組織を採取します。肺が縮んでしまったり(気胸:ききょう)、肺の血管に空気が入って血管が詰まってしまう(肺塞栓症:はいそくせんしょう)などの合併症もあることから、病変が比較的大きめで、肺の浅いところや縦隔腫瘍に対して行うことがあります。
肺がんの進み具合をローマ数字のI(一)からIV(四)までの数字で表したものです。I期が最も早期で、IV期が進行期です。病期に応じて標準的な治療方針は決まっていて、次の表のように分けられています。小細胞肺がんに関しては別の項で説明します。
| 病期分類 | T | N | M | 状況の説明 | 標準治療 |
| 潜伏がん | Tx | N0 | M0 | Tx:細胞診陽性 | 手術 / 光線力学治療 / 小線源治療 |
| 0期 | Tis | N0 | M0 | Tis:肺門型早期がん | 手術(手術不能な場合、放射線治療) |
| IA期 | T1a | N0 | M0 | T1a:腫瘍径が2cm以下 | 手術(手術不能な場合、放射線治療) |
| T1b | N0 | M0 | T1b:腫瘍径が2cm以上3cm以下 | ||
| IB期 | T2a | N0 | M0 | T2a:腫瘍径が3cm-5cm、臓側胸膜浸潤、肺中枢への進展、など | 手術+術後化学療法(UFT) |
| IIA期 | T2b | N0 | M0 | T2b:腫瘍径が5cm以上7cm以下 | 手術+術後化学療法(手術不能な場合、放射線治療) |
| T1a-T2a | N1 | M0 | N1:肺の中~つけ根までのリンパ節転移 | ||
| IIB期 | T2b | N1 | M0 | T2b:腫瘍径5cm-7cm | 手術+術後化学療法(手術不能な場合、放射線治療) |
| T3 | N0 | M0 | T3:腫瘍径7cmを超える、胸壁や主気管支への浸潤、片側無気肺、同一肺内転移 | ||
| IIIA期 | T3 | N1 | M0 | 化学療法+放射線治療(状況次第では、手術を追加) | |
| T1a-T3 | N2 | M0 | N2:気管や心臓の周りへのリンパ節転移 | ||
| T4 | N0,N1 | M0 | T4:心臓や大血管、食道、背骨への浸潤、がんと同側の異なる肺葉への転移 | ||
| IIIB期 | T1-3 | N3 | M0 | N3:反対側の肺のつけ根、鎖骨の上のリンパ節転移 | 化学療法+放射線治療 |
| T4 | N2 | M0 | T4:心臓や大血管、食道、背骨への浸潤、がんと同側の異なる肺葉への転移 | ||
| IV期 | T1-4 | N1-3 | M1a, Mb |
他の臓器への転移、がん性胸水 | 化学療法もしくは最良支持療法 |
| 【潜伏がん】 | がん細胞が、痰の中に見つかっているのですが、胸の中のどこに病巣があるかわからない非常に早期の段階です。 |
| 【0期】 | がんは局所に見つかっていますが、気管支を覆う細胞の細胞層の一部のみにある早期の段階です。 |
| 【IA期】 | がんが原発巣に留まっており、大きさは3cm以下で、リンパ節や他の臓器に転移を認めない段階です。 |
| 【IB期】 | がんが原発巣に留まっており、大きさは3cmを超え5cm以下もしくは臓側胸膜浸潤を伴う,リンパ節や他の臓器に転移を認めない段階です。 |
| 【IIA期】 | 原発巣のがんの大きさは5cm-7cmで,がんがリンパ節や他の臓器に転移を認めない段階です。もしくは,原発巣のがんの大きさは5cm以下でがんが原発巣と同じ側の肺門のリンパ節に転移を認めますが、他の臓器には転移を認めない段階です。 |
| 【IIB期】 | 原発巣のがんの大きさは7cmを超えるか,原発巣のがんが肺の周りにある肋骨などの胸の壁(胸壁)に直接およんでいますが,がんがリンパ節や他の臓器に転移を認めない段階です。もしくは,原発巣のがんの大きさは3cm-5cmで、がんが原発巣と同じ側の肺門のリンパ節に転移を認めますが、他の臓器には転移を認めない段階です。 |
| 【IIIA期】 | 転移は原発巣と同じ側の肺門リンパ節まで、または縦隔(心臓や食道のある部分の)リンパ節に転移していますが、他の臓器には転移を認めない段階です。また、原発巣のがんが直接胸壁に拡がり、かつ肺門までのリンパ節転移がある場合もこの段階です。 |
| 【IIIB期】 | 原発巣のがんが直接縦隔に浸潤していたり、がん細胞が肺を覆う胸膜へまきちらされているような転移をしたり(胸膜播種といいます)、がん細胞を含む胸水(悪性胸水といいます)がたまっていたり、原発巣と反対側の縦隔、鎖骨の上のリンパ節に転移していますが、他の臓器に転移を認めない段階です。 |
| 【IV期】 | 原発巣の他に、肺の他の場所、脳、肝臓、骨、副腎などの臓器に転移(遠隔転移)がある場合です。首のつけ根のリンパ節への転移もここに入ります。 |
| 【I期】 | 手術が標準治療です。肺がんのできた肺葉を切り取る肺葉切除もしくは肺全摘を基本とします。体の状態で手術に耐えられない場合、もしくは手術が受け入れられない場合には、放射線治療を行います。IB期では、抗がん剤治療を追加することで、がんの治る率が若干高くなることがわかっています。 |
| 【II期】 | 手術が標準治療です。肺がんのできた肺葉を切り取る肺葉切除もしくは肺全摘を基本とします。抗がん剤治療を追加することで、がんの治る率が若干高くなることがわかっています。手術前に、放射線治療と抗がん剤の併用療法を加える場合もあります。 |
| 【IIIA期】 | がんの進展具合で治療方法にかなり開きがあります。また、欧米と日本とでは若干異なります。
治療前のキャンサーボードで、手術によって完全に病巣を取り除くことができると判断され、体力も手術に耐え得ると判断された場合には、手術を組み入れた治療を選択されることもあります。手術前や後に化学療法を追加しますが、場合により放射線治療も加えて行います。 |
| 【IIIB期】 | 手術を行うことはほとんどなく、化学療法と放射線治療を組み合わせた治療方法が標準治療です。 胸膜播種および悪性胸水を認める場合は、化学療法が選択されます。胸水を認めても、胸水の中にがん細胞が証明できない場合には、手術(胸腔鏡下胸膜生検)でがんの拡がりの診断をつける場合があります。これは、肺がんによる胸水なのか、肺炎を起こしたことによる胸水なのか、はっきりしない状況のときにのみ行います。 手術を行う場合は、椎体・心臓大血管・気管・食道など、重要な構造物に浸潤があっても、切除できる場合に限られますが、高度な手術技術が要求されます。また、術前に化学療法と放射線治療を組み合わせた治療を行う場合もあります。 |
| 【VI期】 | 手術を行うことはなく、抗がん剤による化学療法が標準治療となります。体の状態によっては、痛みを取る放射線治療や、苦痛に対する症状緩和を目的とした緩和療法を選択される場合もあります。 |
4-1 手術治療
「手術を受けられる患者さんへ 3.手術について」をご参照ください。
4-2 放射線治療
「放射線治療科の紹介」をご参照ください。
4-3 薬物療法(化学療法)
薬物療法は、投与された薬物が全身をめぐって体内のがん細胞を攻撃します。がんそのものを小さくする以外に、遠隔転移の予防、症状をやわらげる目的に行われます。「内科治療を受けられる患者さんへ」をご参照ください。
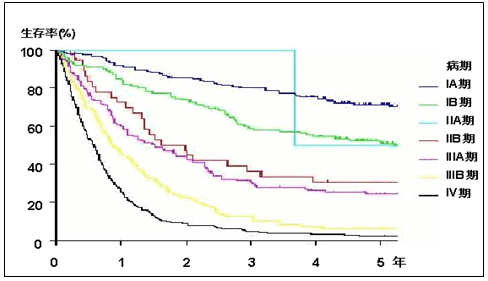
がんは、一度は治療によって姿を消したとしても、残ったがん細胞が再び増えて、結果的に命を奪うことのある病気です。治療を行ってその効果を評価する数字として、最も使用されているのが5年生存率です。これは、治療開始から5年たった時点で生存している率となります。これには通常、がん以外の疾患によって亡くなる場合も含みます。
2006年に日本肺がん学会と日本呼吸器外科学会が共同で行った調査の報告では、1999年に手術をした13,344例の集計結果では、5年生存率は、病理病期IA期-83.3%、IB期-66.4%、IIA期-60.1%、IIB期-47.2%、IIIA期-32.8%、IIIB期-30.4%、IV期-23.2%でした。III期で、放射線治療と化学療法の合併療法を受けた場合、2年生存率は30~40%です。IV期で化学療法を受けた場合、1年生存率は30~40%です。
これらの数字は、あくまで統計的な解析に基づくもので、それぞれの患者さん自身の正確な予後を見通しているものではありません。年齢、喫煙歴、同時に持っている病気の状態など多くの要因によって変わってきます。これらの数字にとらわれ過ぎず、現実をきちんと見つめながら、ご自身にとっての最も良いと思われる治療方針を、主治医とともに考えていきましょう。

2000年以降、術後に化学療法を施行することで、がん治療成績が改善するとの報告が多く出てきました。現在日本では、完全切除が行われた腫瘍径2cm以上のIA期以上の肺がんに対して、術後に化学療法を行うべきとされています。 I期の肺がんに対しては、UFT(ユーエフティー)を内服、II期以上に対しては白金製剤(シスプラチンなど)ともう一剤を同時に用いることが標準治療とされています。しかし、これらの上乗せ効果は決して大きなものでなく、5~10%程度と報告されています。そのため、化学療法を追加するかどうかは、患者さんと十分に相談した上で行っています。術後に放射線治療を追加することは通常ないのですが、手術後の顕微鏡検査で、切除断端にがん細胞を認めるような場合に用いることがあります。
治療後の遠隔転移再発、つまり骨や反対側の肺などに病変が出てきた場合には、病理病期 IV期の肺がんとして考えて再度治療方針を立てていきます。前回手術で切除したごく近傍にのみ再発したのであれば、再切除することもあります。化学療法、手術が難しい状況であれば放射線治療を行う場合もあります。積極的な治療手段が取れない場合、痛みや他の苦痛に対する症状緩和を目的とした緩和療法(症状緩和のための治療)を行います。
健康診断やがん検診で見つかった肺の異常陰影がすべて肺がんかというと、むしろ肺がんであることは少なく、多くは他の疾患です。例えば、肺結核後の所見であったり、肺炎後の肺の傷跡であったりなど。したがって、まず発見された肺の異常影が肺がんなのか、他の病気なのかを見きわめなければなりません。時には気管支鏡などにより精密検査を行う必要があることがあります。多くの場合は胸部CT、特に高解像度CTがこれらの病変の評価に非常に有用です。
一般にがんの診断は、がん細胞を証明して初めて行われます。 残念ながら、1~2cm程度の小さな肺がんや難しい位置の肺がんでは、気管支鏡や喀痰(かくたん)細胞診でがん細胞を証明することが難しいことがわかっています。これは、気管支鏡が胃カメラや大腸内視鏡と違い、直接病変をモニターで見ることができないことが多いため、腫瘍が見えない場合には「ここかな?」と探って行うしかありません。そのため、実際に病変が肺がんであっても、肺がんと診断をつけることが難しいのです。また、CTでしかわからないような淡いすりガラス陰影の、ごく初期の肺腺がんや前がん病変では、切除以外に診断をつけることは不可能です。このような病変は、高解像度CTでかなりの部分判断できるようになってきました。
そのため、肺がんの診断がついていなくても、高解像度CTで肺がんを疑う場合には積極的に手術(生検)を行い、手術中に肺がんを証明するような場合が多くなってきました。
生検を行って肺がんでなかった場合の診断は、肺結核(やその仲間)であったり、肺炎後の瘢痕、カビ、良性腫瘍などであったりします。
肺がんは一般に治すことの難しい病気ですが、それでも初期に発見し適切な治療を行えば、十分に治る可能性があります。がん細胞が証明されないために経過観察を行い続け、結果的に進行がんになってしまった場合もあります。私たち呼吸器グループは、肺がんの診断・治療のスペシャリストです。それぞれの患者さんについてキャンサーボードで十分に意見を出し合って、最も適切と思われる治療方針を決めています。
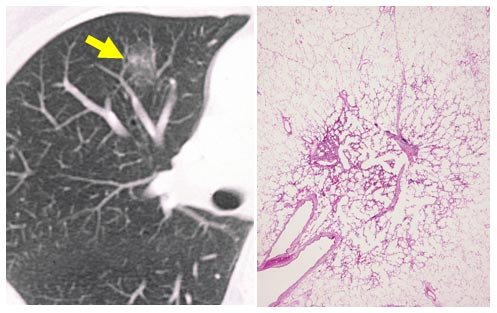
CT画像で、淡いすりガラス状に見える部分は、病理診断は肺胞上皮置換型の肺腺がんでした。手術前にはがんと診断されてはいなく、切除して初めて肺がんと診断されています。このような淡い影の肺がんでは、手術でほぼ完全に治せることがわかってきています。
小細胞肺がんは通常、たばこを吸っていた方を中心に起きる肺がんの1つです。1つ1つのがん細胞が他の肺がんに比べ小さいことから、この名前があります。小細胞肺がんは、進行するスピードが非常に速いこと、リンパ節転移の度合いが激しいこと、抗がん剤や放射線への治療効果が大きいこと、などの特徴があります。
進行の度合いを、限局型と進展型の2つに分け治療方針が決められます。限局型は、病変が片側の肺と心臓・気管・気管支周囲のリンパ節だけに留まっている状況です。進展型は、肺がんのできた肺の外に拡がっているか、あるいは体の他の場所に転移を起こしている状況です。
限局型の小細胞肺がんへの治療は、化学療法(通常、白金製剤ともう一種類の抗がん剤)と放射線治療の組み合わせを標準治療としています。治療が良く効いた場合には脳への予防的な放射線治療を行うこともあります。
進展型の小細胞肺がんへの標準治療は、化学療法(通常、白金製剤ともう一種類の抗がん剤)となります。
小細胞肺がんは、非小細胞肺がんに比べ化学療法剤による効果が得られやすいため、化学療法が治療の主体となります。抗がん剤治療により、限局型の小細胞肺がんの患者さんの約90%、進展型の小細胞肺がんの患者さんの約80%において、がんの大きさを半分以下に縮小させることが可能です。限局型の小細胞肺がんの患者さんの約30~40%、進展型の小細胞肺がんの患者さんの約10~20%においては、がんがほぼ消失した状態になります。ただし、多くの患者さんは治癒せず、次の治療が必要となります。通常の検査でわからないくらいになった場合は、その状態が2~3年以上続くと、再発の危険性は大きく減少すると言われています。
| プラチナ(白金)製剤 | シスプラチン(CDDP) |
| カルボプラチン(CBDCA) | |
| プラチナ(白金)製剤以外 | イリノテカン(CPT-11) |
| エトポシド(ETP、VP-16) | |
| シクロホスファミド(CPA、CPM) | |
| ドキソルビシン(DXR、ADR) | |
| ビンクリスチン(VCR) | |
| ノギテカン | |
| アムルビシン |
小細胞がんの一部には、がん細胞が肺の中だけに留まるI期で発見される場合があります。このような場合にのみ、手術を行った上で術後に補助化学療法(通常、白金製剤ともう1種類の抗がん剤)を行います。
転移性肺腫瘍は、原発がん(大腸がんなど、他臓器のがん)が「肺に飛んできたもの」と考えてください。これはがん細胞が、元の位置(臓器)を離れて、すでに体中にがん細胞が回っている、全身病であることを示すものです。肺は空気に富んだ臓器のため、小さな塊ができると発見しやすいのが特徴です。特に高解像度CTでは、2~3mmの段階で発見できるのですが、それに比べ他の臓器では、2~3mmの転移巣を見つけることはきわめて難しいのです。そのため、肺への転移巣を見つけてもすぐに手術が一番良い手段とは判断できません。全身転移のごく一部しか把握できていない状況かもしれないからです。
これらのことから、肺転移巣を取り去ることでがんが治るかどうかわかりません。ただ、がん細胞が体中から消える可能性のあることは確かです。肺転移巣を切除する意味の有無に関しては、原発臓器(もともとのがんのできた臓器)によるところが大きく、切除の意味がありそうな原発臓器としては、大腸・直腸がん、腎臓がん、骨軟部腫瘍(骨肉腫など)、精巣腫瘍が挙げられ、意味が少ないとされるのは、胃がん、乳がん、膵臓がん、食道がんなどです。
肺切除の適応に関しては以下の3項目が目安であると考えられています。
それ以外にも細かいところでは、転移個数、初回手術から再発巣出現までの時間や腫瘍増殖速度、化学療法への感受性等が挙げられます。
切除範囲に関しては、現在の考え方としてはおおむね、肺表層に近い場所では部分切除、肺深部では肺葉切除が選択されます。開胸方法は、胸腔鏡下切除が最近の報告で多く見られるが、触診でしかわからないような微小な転移巣がある場合もあり、胸腔鏡下手術の適応には慎重を要すると考えられています。
先ほどお話ししたとおり、肺転移はがんがすでに全身病であることを示す可能性があります。がんの根治を目指すために、現在まだ見つかっていない、微小な転移巣を、血液に乗って体のすみずみまでたたける化学療法をあわせて行うのが良いと考えられます。この治療に関しては、元の臓器の治療を行った主治医とよく相談の上検討していただきたいと思います。
左右の肺に挟まれ、下は横隔膜、前後を骨で囲まれた部分を示します。心臓があるのが真ん中で、中縦隔といいます。心臓の前後でそれぞれ、前縦隔、後縦隔と分けられます。
縦隔腫瘍の診断は、多くの場合、造影CTやMRIによる画像診断に頼ります。CTガイド下生検や透視下生検(リアルタイムでCTやレントゲンを見ながら、太い針を刺して細胞や組織を取る検査)で直接腫瘍細胞を取り、診断を下すこともあります。腫瘍が心臓や大血管を取り囲む形で存在し、手技は危険を伴うため、当科では画像診断と腫瘍マーカーの結果を見た上で治療方針を検討します。摘出可能な病変であれば、診断がつかないまま手術に臨むことも多くあります。これは縦隔腫瘍の多くが、手術を治療の第一次選択とするためです。
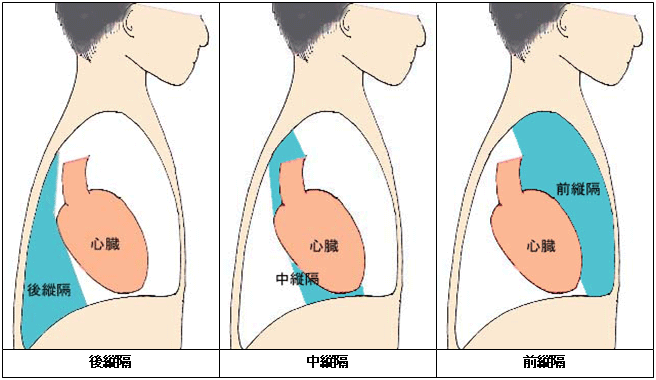
最も多いのは胸腺腫です。胸腺(心臓の前にある、小児期にのみ使われる器官。白血球を、自分の体か細菌などの異物かを区別する「学校」と言われています。成人では全く役に立っておらず、ほぼ脂肪の塊となっています)から出た腫瘍で、周囲の血管や肺などの臓器に浸潤を起こしたり、胸腔内に播種(はしゅ)を起こしたりすることもあり、基本的に悪性腫瘍です。進行は緩徐な場合も多く、年単位で徐々に大きくなることもあります。また切除後の再発までの期間が年単位のため、良性腫瘍と思われる場合もあります。切除不能であった場合は、放射線治療や化学療法の適応となります。胸骨縦切開で切除する方法が標準ですが、胸腔鏡を用いて切除を行う場合もあります。頻度的には少ないですが、胸腺腫の仲間で胸腺がんもあります。悪性度が高く、手術単独では治療が難しく、放射線や化学療法を併用する場合もあります。
若年では奇形腫や性腺外胚細胞腫、悪性リンパ腫もあり、やはり悪性腫瘍が多いです。奇形腫は手術が第一選択となりますが、性腺外胚細胞腫、悪性リンパ腫では化学療法や放射線治療を基本的に行います。これらのものは腫瘍マーカーが鋭敏ですが、この腫瘍を疑う場合には、皮膚切開をして直視下で組織の一部を切除する生検を行い、診断をつけます。化学療法を行ってもどうしても腫瘍が残る場合で、腫瘍マーカーが正常になっている場合に限り、手術を行う場合もあります。
後縦隔腫瘍最も多いのは神経原性腫瘍であり、良性疾患が多数を占めます。ゆっくりとした発育傾向を示し、学校や職場の健康診断で偶然発見されることも少なくありません。基本的に胸腔鏡下手術の適応となりますが、脊髄を圧迫するようなものでは難しい手術となります。首に近いようなものでは、手術後の影響で神経障害(ホルネル症候群:まぶたが垂れる、片側の顔や手の汗をかかない、ほてる、まぶしい、などの症状)が出る可能性があるので、手術をするか経過観察するか、患者さんと相談してから方針を決めることもあります。また、ごくまれに肉腫系の悪性腫瘍ができる場合もあります。
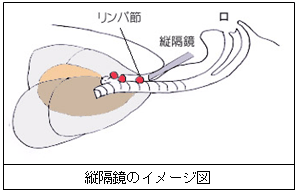
縦隔鏡全身麻酔下で、首に3cm程度の皮膚切開をし、縦隔鏡という硬いチューブを心臓の周りに進め、心臓や気管・気管支の周りのリンパ節を一部切除していきます。心臓周囲のリンパ節腫大がある場合、その原因を探るべく行う検査の1つです。このようなリンパ節腫大を起こす疾患としては、サルコイドーシス、結核、悪性リンパ腫、肺がんなどが挙げられます。肺がんでは、縦隔鏡で心臓周囲リンパ節に転移を認めてしまうと、IIIA期以上の進行肺がんとなり、肺がんの治療を手術単独で行うことはありません。