これらの判断は、キャンサーボード(呼吸器グループの合同カンファレンス)で決めています。最終的に、切除の可否と切除範囲、アプローチ方法(胸腔鏡やロボットを用いるか、開胸が良いか)は熟練した外科医が判断いたします。

手術前に行う検査としては以下のものがあります。
採血、採尿、胸部レントゲン写真、呼吸機能検査、心電図、胸部高精度CT(3D-CT含む)、脳MRI、PET-CT
これらの検査で問題がなければ手術可能と判断するのですが、最終的には患者さん一人ひとりお持ちの病気やお元気さが異なるため、一概には判断いたしません。糖尿病や心臓病など病気(並存疾患)は、手術後の合併症や術後の回復の妨げになるため、これらをよく評価してから手術に臨みます。並存疾患の程度が重度の場合には、そちらの治療を優先したり,手術以外の治療方法をお勧めしたりすることもあります。
例えば、心電図で問題がある場合では、必ず循環器科の医師に診てもらいます。結核を疑うような場合では当院では治療できないので、専門施設をご紹介することもあります。また、血を固まりにくくするお薬(血液サラサラがそうです)、例えばワーファリン、リクシアナ、バイスピリンやプラビックスなどを服用している患者さんでは、手術中に血が止まりにくいため、数日前に内服を中止しますが、心臓の状態によっては内服を継続して手術することもあります。
・禁煙について
・肺の悪い人は・・・
・呼吸訓練は重要!
息を軽く吸って、また吐いてみてください。呼吸に合わせて横隔膜が上、下に動きます。横隔膜は息を吸うときに一番大切な筋肉ですので、これを鍛える呼吸法を修得しましょう。
健康な人では横隔膜は呼吸運動の約80%を担っています。しかし、手術後は息を吸うときにうまく力を発揮できなくなります。手術前から横隔膜を鍛えることを心がけ、そのための呼吸法を行ってください。

口すぼめ呼吸とは、口笛を吹くようにして息を吐く呼吸のことです。こうすることにより、息がうまく吐けるようになります。うまく吐ければ次にうまく息を吸えることになり、息切れがやわらぎます。
息を吐くときに口元に抵抗が加わることによって、つぶれやすくなった細い気管支を拡げたままの状態に保っておくことができるのです。こうして、腹筋をうまく使って息を外へと吐き出すことができるのです。また、息を吸い込むときに細い気管支を拡げる必要がないので、呼吸に使うエネルギーが少なくてすみます。

前述のように、喫煙を継続したままの手術は、肺炎などの術後肺合併症発生頻度が高くなります。どうしても禁煙できないならば、手術以外の治療法を選択していただくこともあります。
術後早い時期から歩き始めることで、肺炎などの合併症の発生予防や、一時的な認知機能低下予防につながることがわかっています。また、長時間寝ていることで、下肢静脈血栓(足の静脈の中に血の塊)を作り、肺塞栓症(血の塊が肺に詰まってしまう疾患:いわゆるエコノミークラス症候群)を起こすこともわかっているので、早期離床が予防効果を発揮します。手術当日から翌日の朝まで、弾性ストッキングと足のマッサージ器を付けていただきます。
術後翌日朝からHCUで歩行訓練をします。そのために十分な鎮痛が必要で、また動きやすい環境が必要です。鎮痛薬を使って十分に痛みを減らし、手術翌日からチューブ類を少なくします。手術翌日のお昼から食事が始まるので点滴をなくすか少なくします。医師、看護師から、回診や検温のたびに積極的に動くよう言われると思いますが、歩くことが非常に大切だからです。
手術後の肺の膨らみが悪くなったり、肺炎になったりすることを予防するために、痰が絡む場合には積極的に出してください。痰が多く出る患者さんにはネブライザーを行います。咳をする際に創部を手で押さえるようにすることも効果的です。肺の膨らみが十分でない場合には、スーフル(呼吸機能訓練器)を行います。自力では出し切れない場合には、気管支鏡や吸引チューブで痰を吸い取ることもあります。それが頻回になるようなら、のどに細いストロー状のチューブ(ミニトラック)を留置することもあります。このような事態になるのはヘビースモーカーの患者さんです。
口から栄養分を摂ることは、傷の回復、体の状態の回復に非常に大きな意味があります。口からの栄養摂取はとても有利で、点滴での栄養補給とはまったく比較になりません。特殊な事情で経口摂取ができない場合は、高カロリー輸液や経管栄養を行います。
痛みを十分にとることは、しっかりと痰を出すことができ、無気肺や肺炎の予防になりますし、術後の早期離床にも役に立ちます。
開胸を併用する場合は、麻酔科医が手術室で硬膜外麻酔を入れますので、術後の痛みの軽減に使います。局所麻酔薬とモルヒネの仲間の薬を数日間注入しますが、嘔気やめまい、一時的に尿が出にくくなる場合があるので、吐き気止めを使用したり、尿道カテーテルを再挿入したりすることもあります。また飲み薬の鎮痛剤を手術後に定時で内服します。術後のストレスや鎮痛剤の影響で胃・十二指腸潰瘍が出ることもあるので、予防的に胃薬を一緒に服用します。
胸腔ドレーンとは、手術直後に胸の中に入っている6~7mm径の透明なビニールチューブです。肺から漏れてくる空気や胸の中にたまった水((胸水)を体外へと出し、肺の順調な拡張を目的に留置しています。良好な肺の拡張を得るためには大切なものです。ひっくり返したり引っこ抜いたりすると、大きなトラブルにつながる可能性がありますので、忘れずにつれて歩いてください。

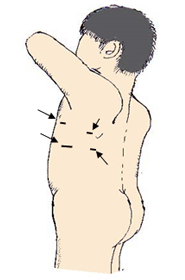
図1の矢印の位置に、3~4箇所の皮膚切開(1cm~4cm)を置き、内視鏡カメラを胸腔内に入れて手術を行います。肋骨を切ることはありません。
4Kに代表される光学機器、モニターの性能がよくなり、拡大された術野を非常に鮮明な画像として手術スタッフが見られるようになりました。全員が視野を共有することができ、また拡大視された視野で精密な手術操作が行えるため、胸腔鏡手術の安全性は飛躍的に向上しました。傷が小さいため、術後早期の回復が期待できます。早期小型肺がんに対する肺葉切除、区域切除、肺の端にある小型の肺腫瘍に対する部分切除や、縦隔腫瘍で主に行っています。
一方で大きな腫瘍、複雑な手技や合併切除が必要な手術、病変が深部で位置が分かりにくい場合、出血等のリスクの高い手術においては、開胸手術(胸腔鏡併用手術)のほうが安全かつ短時間に手術を終えることができることもあるため、必ずしも侵襲度が高くなるわけではありません。入院期間も胸腔鏡下手術と大きな差はありません。
呼吸器外科スタッフ全員で十分に検討し、最適なアプローチ方法を選択いたします。ロボット支援下手術に関しては、こちらをご参照ください。
①後側方切開 (約13~18cm)、②前方腋窩切開 (約8~12cm)
直接創部から術野を見ることと、胸腔鏡からの視野の併用で死角を少なくし、看護師・麻酔科、周りにいる外科医と情報の共有を図り、より安全確実な手術の遂行に努めています。
図2のような皮膚切開を置いて、肋骨の間を広げて手術を行います。後側方切開では肋骨を一部切りますが、手術終了時に肋骨をもとの位置に戻します。これが原因で日常生活に支障が起きることはありません。大きな腫瘍、大血管に絡むような腫瘍では、創の大きさが20~30cmとなることもあります。
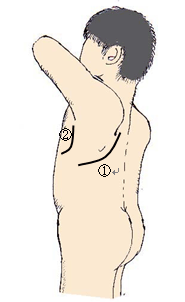
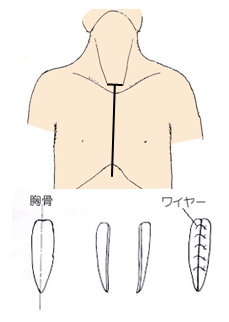
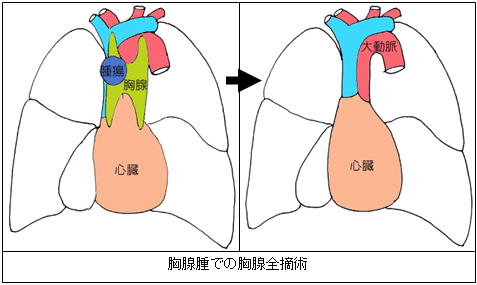
図3のように、胸骨を縱に切り分けます。切った胸骨を左右に開くことで、心臓の前面(縦隔)に到達します。胸骨は最後にワイヤーで閉じます。主として縦隔腫瘍の切除のときに用います。
疾患の種類や進行度、病変のある場所、全身状態など、さまざまな要因によって行う術式は異なります。肺は切除した分だけ小さくなり、基本再生することはありませんが、残った肺がより大きく膨らむことは多くあります。その程度はもともとの肺の状態と術後のリハビリ次第で変わってきます。歩くことだけでなく、山登りや自転車などのスポーツ、カラオケや吹奏楽器の演奏も非常に良いリハビリになります。
片方の肺を全部取る手術で、 肺の心臓に近い側にできた肺がんで行います。手術後の呼吸機能は半減(右側では55%、左側45%)し、心臓にも負担がかかるため、手術後の日常生活へ支障が出ることがあります。肺全摘は、十分な余力を持った人だけに行います。特に右肺全摘は限られた患者さんにのみ行っています。肺葉切除に比べると、術後の合併症も2~3倍の頻度になります。 当院では可能な限り血管・気管支形成を行い、片肺全摘を最大限回避している結果、この術式は稀になっています。
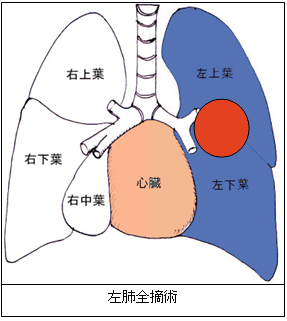
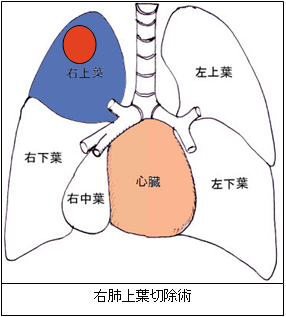
肺がんのできた肺葉(右は上中下の3肺葉、左は上下の2肺葉)を取る手術で、肺がんの術の標準術式とされています。がんのできた位置やリンパ節の転移の状況に応じて、2つの肺葉を切除する場合もあります。
手術後の呼吸機能は、取る肺葉の大きさによって異なります。右上葉であれば17%減、右中葉であれば12%減、右下葉であれば27%減といった具合です。 手術後の生活は、もともとの肺の状態と術後のリハビリ次第ですが、おおよそ2~3か月程度で手術前に近いぐらいの状態にまで回復するのが一般的です。
肺の一部を切り取る手術です。区域切除の方が、肺の付け根まで深く切り込み、肺の付け根の部分のリンパ節転移状況がわかるため、部分切除に比し、がんの根治性は高いとされますが、術式がやや複雑になる傾向にあります。手術後に残存する肺の量はかなりありますので、手術後の呼吸機能の減少は、わずか~10%程度の減少です。そのため、手術後の呼吸障害の程度は少ないです。初期の肺がんや転移性肺腫瘍、良性肺腫瘍で行います。
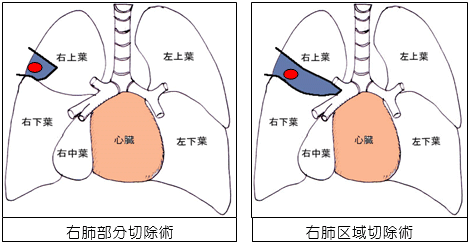
区域切除は、特に最近注目されている術式です。2cm以下の小型肺癌では、肺葉切除と同程度の長期成績が報告されてて、今後標準治療の一つになると言われています。この手術を胸腔鏡下行うことは、どの医療機関でも行っているものではないのですが、当院では以前より日本がん臨床試験グループ(JCOG)と共同研究を行っており、非常に多くの経験があります。
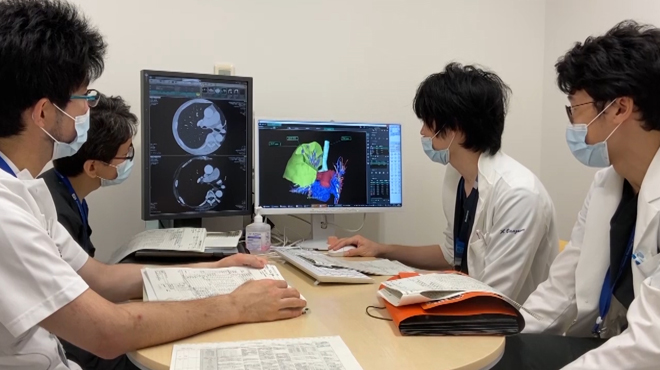
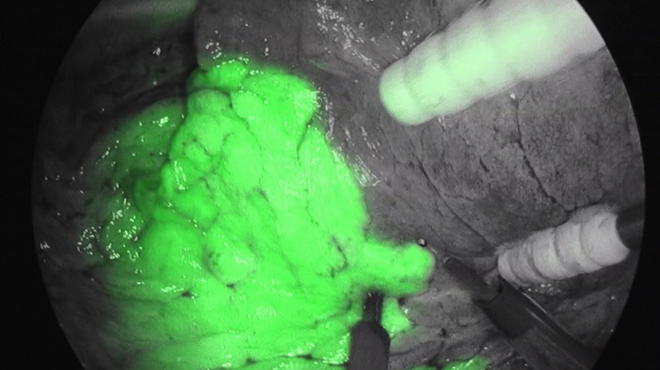
手術中に蛍光内視鏡を用いた、肺区域の同定を行っています。緑色に光っているのが温存する予定の肺区域です。
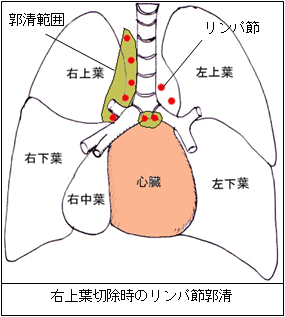
肺がんの手術でがんが転移しやすいリンパ節、主に気管や気管支の周りにあるリンパ節を取ることをリンパ節郭清といいます。肺がんの進行度を判断すること、より完全にがん細胞を取り除き根治性を上げることを目的としています。乳腺や婦人科領域の手術と違い、リンパ節を取ることで特別な障害が起きるわけではありませんが、手術操作で反回神経麻痺や乳糜胸(にゅうびきょう)が起きる可能性があります(合併症の項で後述)。
血管や気管支を一度切り離し、病変のある肺葉を切除して再度血管や気管支をつなぎ合わせる術式です。肺全摘を回避する、残存肺容量を少しでも多くする目的で行われることが多いのですが、手技的にはかなり複雑になるため、非常に高い技術力を要求されます。この術式は、当院では日本でも手術数を誇っています。
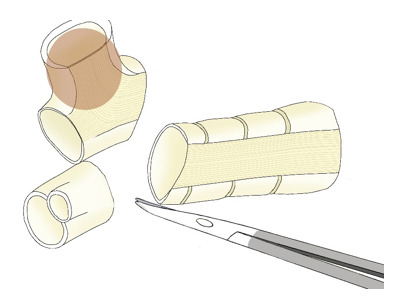
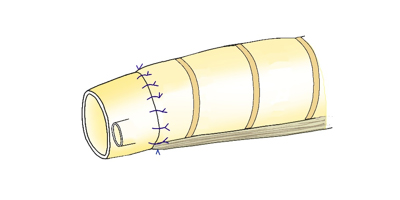
気管支スリーブ切除の例
1. 気管支の根部に腫瘍が位置しているため、一度気管支を切り離します。
2. 針と糸を用いて、気管支を縫い合わせていきます。
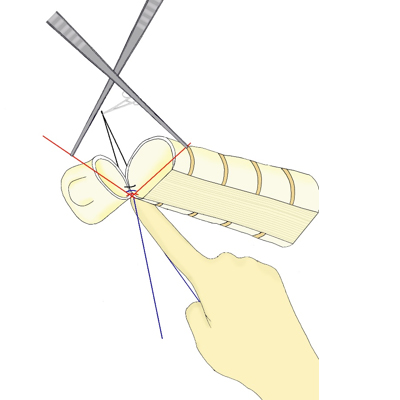
3. 全周に縫合して終了します。
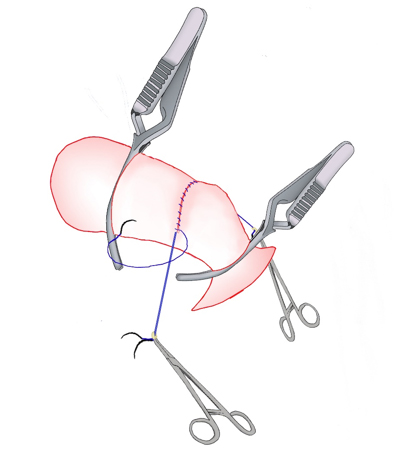
血管形成の例
1. 血流を遮断し、針と糸とで血管壁を縫い合わせていきます。基本、一本の糸を用いて行います。
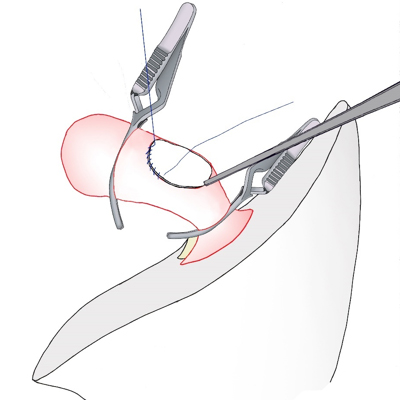
2. 血管壁の切除範囲が大きい場合は、心膜などを用いてパッチ閉鎖します。2.
胸腔鏡または胸骨縦切開を用いて腫瘍を切除します。良性疾患や小型の病変では胸腔鏡を用いて手術します。腫瘍が周囲臓器に浸潤している場合には、胸骨縦切開を用いて、周囲臓器もあわせて切除する場合もあります。この場合も血管形成を行う場良いもあります。
手術が終了しましたら、医師からご家族の方に手術内容の説明があります。患者さんは麻酔を醒ましてからHCUへ移送されますが、状態が落ち着いているのを確認してから、家族と患者さんは面会していただきます。麻酔が覚めるまで少々時間がかかることもあり、1時間以上お待たせしてしまうこともあります。麻酔が醒めた直後でかなりボーっとしていますので、あまり覚えていないことも少なくありません。
手術が終わった直後は、下記のようなチューブやモニター類が体についています。
これらのものは、手術直後の不安定な体の状態を細かくチェックし、異常の早期発見に役立っています。HCUは1泊です。退室後は、元の病棟に歩いて戻っていただきます。
手術の翌日朝にお水を問題なく飲めるかどうかのテストを行います。通常お昼から食事を開始しますが、おなかの手術や腸閉塞の既往がある人は、食事開始をしばらく待ってもらう場合があります。
HCU退室前に歩行訓練を行います。また体重測定のために歩いていただきますが、この時期まだチューブだらけですので、看護師さんに手伝ってもらって注意して歩きましょう。

全身状態はかなり良くなります。チューブ類も減って、自力で十分歩けるようになります。創は原則溶ける糸で、皮膚の下で縫い合わせていて、表面はテープで固定しています。抜糸は必要ありません。創部のチェックは毎日行いますが、最近では傷の抄読は行いません。肺葉切除、区域切除では手術して6日目、部分切除では3日目に検査(採血とレントゲン写真)して、退院しても良いかの判断を行います。
原則、肺葉切除と区域切除で6日目、部分切除では2日目です。予想退院日は、入院時の手術説明の際にお渡しする説明書に明記してあります。退院が決定した際には、日常生活についての説明が看護師からあります。
手術後に、抗がん剤や放射線などの追加治療を行うかどうかの判断は、切除したものの結果(病理)が判明した後に行います。病理結果では、どんな種類のがんだったのか、どれぐらい進んでいたのか、手術できれいに取り切れているのかがわかります。この結果は術後4週間程度かかりますので、外来でお話をさせていただきます。がんのたちが悪かった場合には、がんの遺伝子検査を行うこともあります。

末梢血(白血球、赤血球数)、生化学検査(肝腎機能、体液バランス、炎症反応)をチェックしています。炎症反応の具合(感染を起こしていないかどうか)、血液の薄まり具合(体の水分バランスのチェック、点滴の調整)、肝臓・腎臓の機能評価(手術で多くの薬剤を使用するため、これらの臓器にダメージを負いやすいので)、体のミネラルバランスが評価対象項目です。
肺の拡張具合、胸水の量、肺の濃度変化(肺炎の兆候) 等を確認しています。生理的に貯溜する胸水は特に問題ないのですが、たまり過ぎると残存肺の拡張に支障をきたすので、利尿剤を使ったり、胸水を抜いたりすることもあります。
毎朝夕、回診に伺います。回診に先だち、病棟看護師の記録と検査結果を外科医がチェックして、状況の確認を行います。熱はないか、痛みの程度はどうか、肺の膨らみはどうか、不安の訴えはないかなど、多くの項目について確認をしています。回診の際には、患者さんの顔色、元気さなどを、患者さんと直接お話をして確認をしています。
創部では、滲出液や膿が出ていないかを見ます。 また胸腔ドレーンが入っている人では、ドレーンからの排液の性状、量、圧の変動、空気漏れの量や程度を見ています。以前とは違い、最近では毎日創部の消毒をしたりガーゼを交換したりするわけではありません。消毒をすることで逆に傷の治りが遅れたり、細菌を傷に持ち込んだりすることがあり、今までの方法は良くないとわかったからです。手術直後は創部保護のためのフィルムを貼布して外敵から守り、その間に自己治癒能力で傷が治ります。
ドレーン挿入部にまだフィルムが残っていますが、最初の外来で外します。取れてしまった場合は、絆創膏か何かで保護しておいてください。シャワー入浴はかまいません。 創部の痛み、かゆみ、違和感、しびれなどは術後数週間続くのが普通です。長く続く人では、半年から1年かけて回復されることもあります。痛みが強くなることもありますが、痛み止めを適宜使用してください。我慢する必要はありません。
開胸手術では術後4~6週間、胸腔鏡手術では術後2~3週間、ゴルフやテニスなど創部に負担をかけるようなスポーツはさけましょう。普段どおりの生活に戻っていただいてかまいません。仕事復帰は、回復の具合と仕事内容次第ですが、術後1ヶ月程度が目安です。
食事については特に制限はありません。バランスのよい栄養補給で体力の回復に努めてください。お酒も適量であればかまいません。必ず禁煙は続けましょう。手術後2~3ヶ月は、息切れ、痛み、咳・痰でしんどく思われる方もおりますが、3ヶ月過ぎにはかなり症状は良くなります。ですので、手術後退院して最初の時期は残念ながら我慢を必要とすることがありますが、辛い時期を過ぎた後にはほぼ日常生活に戻ることができます。
また、ドレーン部の傷は治りが遅く、かさぶたが取れてはでき、を繰り返すことが多いです。
創部を綺麗に洗い流し、治るのをお待ちください。

残念ながら、手術は100%安全が保障された治療法ではありません。手術中や手術後に何かしらのトラブル(これを合併症といいます)を起こすことがあります。自覚的に全然気が付かないレベルのものから死に至る場合まで、様々なものがあります。医療技術や薬剤の進歩から、周術期のトラブルは減少してきています。一般に、
周術期に起こる合併症としては、