下垂体腺腫 pituitary adenoma, PitNET(下垂体腫瘍)
とても大切なこと
- 下垂体腫瘍といわれるとほとんどが下垂体腺腫(かすいたいせんしゅ)です
- 最近,無症状の下垂体腺腫が脳ドックなどで偶然見つかることも多いのです
- 良性腫瘍でおとなしいものです
- その多くは治療する必要がありません
- ですから安易に手術を受けてはいけません
- 下垂体腺腫は,とても多い病気でほっておいても何でもないものや大きくならないものも多いです
- 若い人にも多く,思春期から若年成人の脳腫瘍の3分の1以上は下垂体腺腫です
- 剖検や脳ドックMRIで 1cm以下の腺腫は人口の10%にみつかり,ものすごく多いです。一方で,1cm以上のものは0.3%くらいで,これらはほとんど無症状です。
下垂体腺腫(せんしゅ)ではない下垂体腫瘍は?
2022年の下垂体腫瘍のWHO分類 ENDO5 では,下垂体腺腫 pituitary adenomaは,下垂体神経内分泌腫瘍 PitNETと呼ばれれることになりました。2021年のWHO分類表 CNS5ではpituitary adenoma/PitNETと両方が併記されています。
臨床の場で,今さら診断名を下垂体神経内分泌腫瘍とややこしい名前に呼びかえることにはなんのメリットもありません
このページでは下垂体腺腫の名称で記述します
下垂体腺腫の大まかなこと
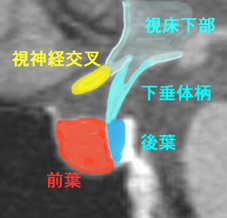
- 下垂体とは脳のほぼ真ん中の底部で視床下部と視交叉(両側の視神経が交叉するところ)の下にある小指の先くらいの小さい組織です
- 下垂体には前葉と後葉というのがあります
- ここはいろいろなホルモンを分泌するホルモンセンターです
- この組織の腺細胞が増える腫瘍が下垂体腺腫という良性の病気です
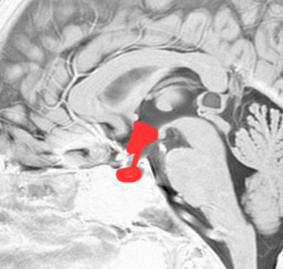
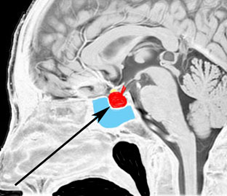
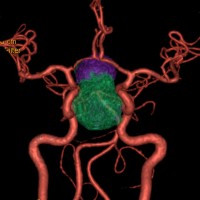
頭蓋骨を透して下垂体腺腫を見たものです。両目の間,頭の中心に緑色に塗ったのが下垂体腺腫です。頭蓋底の鼻腔の奥にあるともいえます。赤い色は動脈,青い色は静脈で,多くの血管に囲まれています。
- 増えてくる腫瘍細胞がホルモンを作っているかどうかによっていろいろな症状を出します
- 分泌されるホルモンは,プロラクチン,成長ホルモン,副腎皮質刺激ホルモン,甲状腺刺激ホルモン,黄体形成ホルモン,卵胞刺激ホルモン,抗利尿ホルモンなどがあります
- この中で下垂体腺腫となって過剰に産生されるホルモンは前の3つが主なものです
- でも,ホルモンを産生しない非機能性腺腫というのが最も多いです
- それぞれの下垂体ホルモンが過剰に分泌された時の症状はさまざまです
下垂体腺腫の症状は?
非機能性腺腫
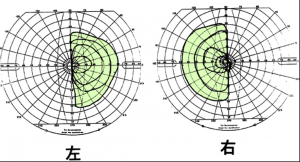
ホルモンを産生しない細胞が増える腫瘍は非機能性腺腫といいます。この場合には,ある程度腫瘍が大きくなって,下垂体の上にある視神経交叉を圧迫することによって視野狭窄という症状をだします。目がみづらいのが症状です。左目では左半分の外側だけ,右目では右半分の外側だけ見えずらくなります。下の図は典型的な症状で両耳側半盲といいます。右側のは手術後4日目です。視野がほとんど正常化しているのがわかります。たまに頭痛もあるのですが,筋緊張性頭痛との区別がつきません。
初期だと視野が欠けても自分で気づきません。相当はっきりした視野欠損にならないと自覚症状として現れないのです。見づらいと自覚した時にはかなりの視野欠損になっています。
プロラクチン (PRL) を作る腫瘍(プロラクチノーマ)
女性では,月経が不順になったり,無くなってしまったりして(無月経),妊娠もしていないのに乳汁が出ます(乳汁分泌)。妊娠ができない病気のひとつとしても有名です(不妊症)。男性では無症状のことが多いですが,腫瘍が巨大になったり,まれに乳汁分泌と女性化乳房,制欲減退がみられます。
成長ホルモン (GH) を作る腫瘍
成人では先端巨大症 (acromegaly,アクロメガリー) といって,体全体がいつの間にかごつくなります。鼻や唇,舌,手足が太く大きくなり,指輪や靴が入らなくなってしまうのが特徴です。舌が大きくなることでいびきをかいたり睡眠時無呼吸になったり,手のひらに汗をかいたり,手がしびれたり,高血圧,糖尿病,高脂血症,心疾患,変形性関節症になったりもします。とてもゆっくり進行するので,長い間,場合によっては10年以上もこの病気に気づかないということは普通にあります。子供ではめずらしいのですが,異常に背が伸びる巨人症になります。堪え難いひどい頭痛を生じることがあります。
副腎皮質刺激ホルモン (ACTH) を作る腫瘍
クッシング病と呼ばれるこの腫瘍はまれでほとんどありません。顔が丸くなって,体幹部だけが異常に太ってきて,にきびができたり,皮膚の割れ目と色素沈着,高血圧,糖尿病,骨粗鬆症,浮腫,月経異常,多毛,不整脈,心機能低下になったりします。うつ状態などの精神症状を出すこともあります。治療が最もむずかしい下垂体腺腫です。
診断は
- 眼が見づらい時には眼科で視野検査をしましょう
- 血液検査とホルモンの精密検査(負荷試験)は内分泌内科の先生におまかせです
- ホルモンが関係する病気ですから手術の前と後にはホルモンを調べる専門の内分泌内科にも診てもらい,手術前には薬で治療できる腫瘍かどうかを判断してもらうのも大切です
- 画像診断はMRIです
- MRIでは数mmのもの(微小腺腫)を見つけることができます
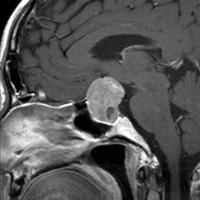
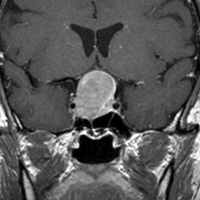
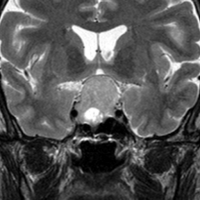
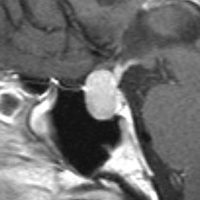
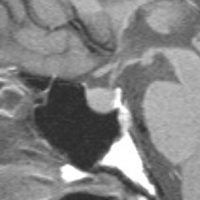
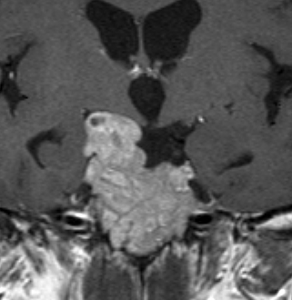
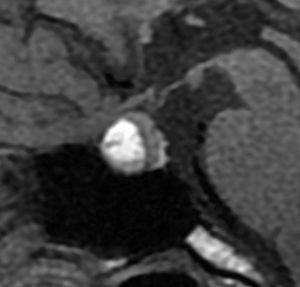
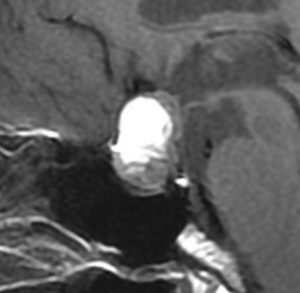
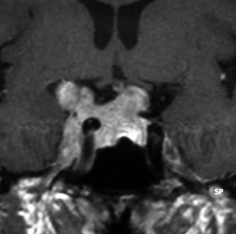
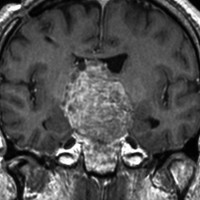
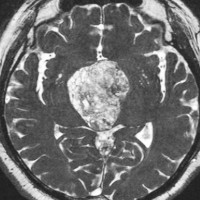
典型的なMRIの画像です
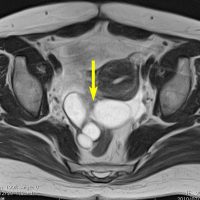
下垂体腺腫のMRIです。両側の視野障害(両耳側半盲)のために手術を受けた患者さんのものです。この腫瘍は非機能性腺腫といってホルモンを出さない腫瘍でした。少し大きめでしたが全部取れて視野の障害はよくなりました。
左の2枚はガドリニウム造影剤を使って写したもので腫瘍の形がよくわかります。右の1枚はT2強調画像と言います。MRIでは撮影の仕方によって見え方が違います。
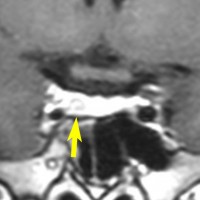
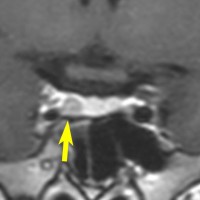
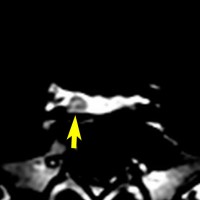
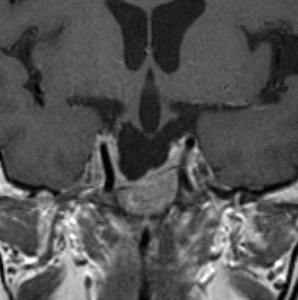
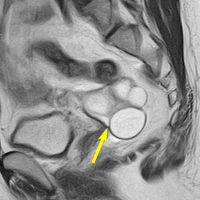
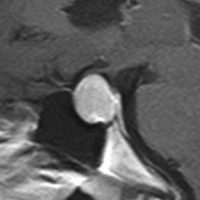
とても小さな腫瘍(微小腺腫) microadenoma
1cm以下の小さなものを微小腺腫といいます。ホルモンを異常に分泌する腫瘍は摘出する必要がありますが,そうでないものは治療の必要がありません。微小腺腫を数年観察しても増大する確率は10%くらいです。逆に,それ以上に大きなものだと,50%くらいの確率で増大します。
日本で汎用されているものでは最も解像力が高い3テスラMRIで撮影された,ガドリニウム増強像です。左側の画像では下垂体の大きさと形は正常に見えます。画像を調整すると,下垂体の内部,右端(黄色の矢印の先)に6mmくらいの小さな腺腫がみつかりました。MRIの性能がよくなったことによって数mmの小さなものも診断できるようになりました。
治療のこと:薬物治療か脳外科の手術で治します
- 多くの場合は,経鼻的な手術で摘出します
- 視野障害を出している非機能性腺腫(これが一番多い)は手術で摘出します
- プロラクチンではカベルゴリン(カバサール),成長ホルモンを作る腫瘍ではオクトレオチド(サンドスタチン)などの薬で治療することもできます
- どちらが良いのかは主治医の先生と相談しましょう
- 機能性腺腫の治療方法に関しては,脳外科医の意見ばかりでなく内分泌専門医の意見も聞くべきだと思います
- 間違いなく手術をした方がいいのは,視野障害が高度な大きな腫瘍,先端巨大症(成長ホルモン値が高い),クッシング病(ACTH値が高い)です
- その他のものでは手術が絶対に必要かどうかをよく考える
- 簡単な手術で治ってしまう小さなプロラクチン産生腫瘍に,内科的な薬物治療を何年もしてから手術を受ける人がいますが、これは無駄なことかもしれません
- 放射線治療はめったなことではしません,下垂体前葉機能が低下してしまうからです
- とてもまれにですが,腺腫の大きさやその広がりからどうしても十分に摘出できないときや薬も効かない機能性の腫瘍,再発で手術困難な例には,術後に放射線治療をすることもあります
- ガンマナイフなども含めて放射線治療は副作用も多いのでとても慎重にしなければなりません
- 海外には日本でまだ使えない薬(未承認薬)がいろいろありますから,今後には日本でも使える薬は増えると期待しています
- 手術や放射線治療のあとで,内分泌の検査(下垂体ホルモン負荷試験)をして,治療のせいで下垂体の機能が低下していないかどうかを確かめるのはとても重要です
- ものすごくまれに,悪性の下垂体腺腫(癌)にはテモゾロマイドという制がん剤を使用します
手術について
- 巨大なものを除けば,手術は比較的簡単なものです
- あえて,患者さんの誤解をさけるために,熟練した脳外科医にとっては簡単な手術ということです
- 鼻の奥のほうに下垂体があるので,鼻の孔の中からのぞいて下垂体腺腫をとることができます
- 顕微鏡や内視鏡でみながらの手術ですが安全性は高いものとなりました
- 良性腫瘍ですから全部取れれば病気は完全に治ります
- 簡単な手術の場合の入院は10日前後くらいです
- 手術で取り切れるかどうかは,海綿静脈洞というところに腫瘍が入っているかどうかで決まります
- 巨大なものでは開頭術をすることもありますがその頻度はとても低いですし,開頭手術のリスクは高いです
- 手術の後では,下垂体機能の詳しい検査をしなければならないことを忘れずに
経蝶形骨洞手術とは
下垂体へ到達するには,黒い矢印のように鼻の孔からのぞいて鼻腔を通って,空色に塗った蝶形骨洞というところを通っていくので,これを経蝶形骨洞手術 transsphenoidal surgery TSSと言います。下垂体腺腫にもっともよく用いられる手術法です。気をつけなければならないのは,海綿状脈洞に伸びている腫瘍を手術で摘出しようと言われたときです。海綿静脈洞内部の手術は開頭手術になることもあり危険性は高いといえます。時には死亡例もあるので手術の内容はしっかり聞いて下さい。
経蝶形骨洞手術の合併症について(たくさんありますから主なものだけ)
- 尿崩症:手術で下垂体後葉を傷めることによっておきます。術後におしっこの量が増えて,喉が渇いて水を大量に飲むというものです。ADH(抗利尿ホルモン)が出ないことによって生じます。治療はADHの補充ですから,水溶性ピトレッシンの投与やデスモプレッシンという薬を鼻から入れることで収まります。でもたいていは一時的で数週間から3ヶ月くらいで治ることが多いでしょう。再発腫瘍や大きな腺腫では治らないこともありますが,これは患者さん側からは受け入れなければならない合併症に入るかもしれません。長期的になるときには,ミニリンメルトを内服します。
- 下垂体前葉機能不全:下垂体の正常組織を腫瘍摘出によって損傷することによって生じます。下垂体前葉ホルモンの分泌が悪くなるので,手術後に毎日ホルモンの補充をしなければなりません。これを忘れるととても体調が悪いなどの症状が手術後にずーっと続きます。足りなくなるホルモンは,成長ホルモン,副腎皮質ホルモン,甲状腺ホルモン,性腺刺激ホルモンですが,症状は様々です。頻度的にはとても低い合併症ですが,顕微鏡手術にしても内視鏡手術にしても不慣れな執刀医では,この合併症の頻度はとても高くなります。執刀医によってかなり差が出るところです。
- 髄液鼻漏:下垂体は一番最初の図のように脳の底面にぶら下がるようについているので,鼻から手術して下垂体をいじっていると,頭の中(くも膜下腔)に抜けてしまうことがあります。くも膜下腔は髄液(脳の水)を貯めているので,その水が鼻の中に漏れて出てくることを髄液鼻漏と言います。手術中にきちんと漏れている部分を閉鎖すれば髄液漏を止めることができます。また手術後に,腰から細いチューブを入れて(腰部ドレナージ),1週間くらい髄液を抜いていると鼻からの水漏れが止まることが多いです。もちろん髄液漏がおこらないような丁寧な手術をします。
- 視神経損傷:下垂体腺腫は視神経交叉にくっついていることが多いです。そのために腫瘍をとっている時に視神経や視交叉を損傷して視力が低下してしまうことがあります。また,視神経管というのがトルコ鞍の上の横の方にあるので,トルコ鞍の骨を開ける時にここで視神経を損傷することもあります。
- 内頚動脈や他の頭蓋内動脈の損傷:これはあってはならないことですが,もっとも重症の合併症です。手術中に脳の動脈(内頚動脈や前大脳動脈)を破ってしまうことです。くも膜下出血になって,時には死亡することもあります。2010年以降の内視鏡手術で,0.3 – 1%くらいの頻度と報告されています。
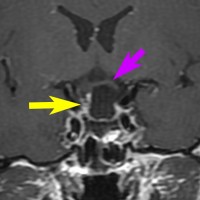
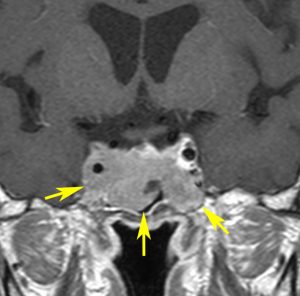
左は下垂体腺腫(緑の腫瘍)が内頚動脈に挟まれていることを示しています。
中央は手術前の下垂体腺腫で,視神経も正常下垂体も位置はわかりません。
右は手術翌日の画像です。黄色の矢印の先が残した正常下垂体組織です。桃色の矢印の先に視神経(視交叉)がはっきり見えています。術後の一時的な尿崩症がありました。クモ膜が残っているので髄液漏は生じませんでした。でも正常下垂体組織(黄色矢印)も視交叉も腫瘍に圧迫されてペラペラになっていますから,いつもうまく行くとは限りません。
- 出血:鼻の孔から手術するので鼻血がでます。たいていは何もしないで止まります。
- 術後の低ナトリウム血症:尿崩症にともなうことが多いです。血液の中のナトリウムの濃度が低くなります。重症なものではけいれん発作や意識障害を生じます。でもきちんと血液検査をして尿崩症をコントロールしておけば一次的な軽い低ナトリウム血症ですみます。
- 髄膜炎:多くの場合は髄液鼻漏がうまく止められなかった時に,鼻腔の細菌が脳に入るためにおきます。頭蓋内の感染ですから,頭痛や発熱や嘔吐が生じます。抗生物質の投与で治ります。
- 術後の腫瘍内出血:とても大きな下垂体腺腫を摘出した時にのみに生じます。腫瘍をとり終えたあとの止血が不十分なことにもよりますが,たいていの場合は,大きすぎて腫瘍を全部取ることができなかった場合です。残った腫瘍から出血して血腫がたまります。ある程度の出血量なら,様子を見るだけでこの血腫は吸収されて無くなってしまうので心配はありません。しかし稀に,血腫がとても大きくなって視力が悪くなってくる(目の前が暗い)とか,CTで様子をみていても出血が止まらなくてどんどん大きくなる時には,臨時手術をして出血を止めないとなりません。
- 嗅覚脱失:鼻の中には臭いの神経があります。これは鼻の上の前の方にあるのですが,この部分を損傷すると臭いがわからなくなります。一時的で改善することもずっと良くならないこともあります。
- 鼻中隔穿孔と鼻腔狭窄:鼻の孔から手術する場合にはほとんどおきません。唇のしたを切って手術する時に多いでしょう。鼻の中を左右に分ける鼻中隔というところに孔が空いたり,鼻甲介とくっついたりして,鼻をかみにくいとか鼻がつまるという症状が出ます。
- 眼球運動障害:海綿静脈洞に入っている腫瘍を摘出しようとした時に生じます。動眼神経や外転神経や滑車神経を損傷するために,目の動きが悪くなって物が二重に見えます。多くの場合は経過を見ていれば改善するでしょう。
- 気道閉塞:これは手術前から睡眠時無呼吸などがある先端巨大症の患者さんのみに生じる可能性のあるものです。舌が大きくて喉頭も狭いので,気道狭窄が生じて呼吸がうまくできないという状態です。でも手術前に十分予測できるので対応できます。
- 上記の合併症は手術する執刀医の経験値で頻度が決まります。
内視鏡手術か顕微鏡手術か
- 最近は内視鏡手術の方が圧倒的に多いです
- 結論的にはどちらでもいいでしょう
- 2019年の米国の大きな多施設共同研究では,内視鏡でも顕微鏡でも腫瘍の摘出割合に差はありませんでした
- 要するに,執刀医の経験がどれくらい豊富かということで手術成績が決まります
- どちらにも利点と欠点があり,ものすごくたくさん下垂体腺腫の手術をして来た脳外科医が,内視鏡から顕微鏡手術にもどるということもあります
- 内視鏡手術はカメラで覗きながら手術するので低侵襲であると誤解されていますが,顕微鏡手術のほうが侵襲は少ないです
- 内視鏡より,顕微鏡手術のほうがたくさんの経験と技術が必要です
- 逆に,内視鏡手術は視野が広くよく見えるので場所を間違わず,初心者でもできます
- 内視鏡の最大の利点は,顕微鏡で見えない部分をみることができて,腫瘍の取り残しが少なくなることです
- 逆に,内視鏡手術しかできない不慣れな執刀医が手術をして,下垂体ホルモンの障害,尿崩症、視力障害などの重大な合併症を生じるたいうこともたくさん聞きます
- 安全に手術をするためには,内視鏡も顕微鏡もどちらも使えて,それよりも多くの手術経験をもつということが最も大切です
- 澤村はどちらも使用しますが,多くの下垂体腺腫では顕微鏡手術の方が精密で短時間の手術が可能だと考えています
- 複雑な伸展をするものでは,顕微鏡手術と内視鏡手術を組み合わせることも有用です
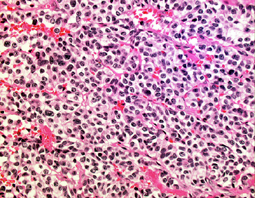
病理は良性です
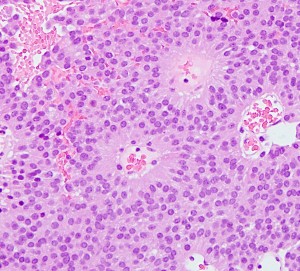
WHO グレード1の良性腫瘍です。おとなしい性格です。左はもっとも多いびまん性タイプ diffuse typeです。円形で小型で均一な核が特徴です。細血管網のなかに腫瘍がシート状に広がります。
MIB-1染色率は3%以下です。それ以上のものはちょっと再発増大速度が速いかもしれません。
真の悪性下垂体腺腫は,0.2%(1000例に2例)くらいです。
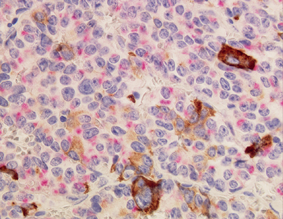
成長ホルモンの高い先端肥大症の患者さんからとった下垂体腺腫の免疫組織染色です。左はHE染色という普通のもの。右図ではピンクでプロラクチン(PRL)を,茶色で成長ホルモン(GH)を染色していますが,2種類のホルモンを作る腫瘍はめずらしくありません。
術後の再発は?
- ホルモンを異常分泌する下垂体腺腫は徹底的に摘出します,術後の残存には薬物治療をしますので,手術だけでの正確な再発率はわかりません
- たとえば,2008年の論文 (Losa M et al. 2008)に,非機能性下垂体腺腫の術後の再発率が書いてありました。436人の患者さんを手術して5年くらい経過を見ると83人 (19%)で再燃(再発や残存腫瘍の増大)が生じたそうです,術後に残った腫瘍に放射線治療をするとこの再燃が高率に防げると書いてありましたが普通はしません
- でも残存腫瘍が増大しても必ずしも手術しなければならないとは言えませんし,放射線治療はなるべくしないで2回目の摘出術をしたほうがいいでしょう
- おそらく放射線治療は最後までとっておくという考え方の方がいいです
- 熟練した執刀医のもとでは治療が必用な再発割合は5%を下回ると考えられます
- MIB-1の染色率が5%を越えると再発速度が早いといえます
下垂体腺腫と間違えやすい疾患
いろいろな病気で下垂体が大きく見えます。正確な病名を早めにつけないと治療方法を誤ります。でも診断は,下垂体を専門にしている内分泌内科の先生か脳外科の先生でないとなかなか難しいです。 例えば,下垂体の炎症(リンパ球性下垂体炎など),ラトケのう胞,頭蓋咽頭腫,胚細胞腫瘍,下垂体の肥大などですが,それぞれ治療が違います。炎症や肥大では手術は必要ありません。
壮年の男性が,体がだるい,舌がもつれるという症状で下垂体の腫瘍が見つかりました。でもこれは甲状腺の機能が低下して甲状腺ホルモンが少ないために,下垂体が肥大(左側のMRI,大きくふくれただけ)になっただけなのです。甲状腺ホルモンを飲むことで下垂体も自然に小さくなります(右側のMRI)。
めずらしい初期症状(通常の下垂体腺腫ではまれですから他の病気かも?)
下垂体卒中 突然頭痛がして,視力が低下するという症状です。脳卒中みたいですからこんな名前がつきました。下垂体腺腫の中で腫瘍内出血が起こって,視神経交叉を圧迫するから視野が悪くなるのです。治療は視力がひどく悪い時には急ぎますが,そうでない時にはあせって手術をすることはありません。鼻の孔からの簡単な手術で視力は改善します。下垂体ホルモンの分泌が低下していることがあるので,ホルモンのベースラインは採血検査しておきます。
複視 ものが二つ(二重)に見えるという症状は,海綿静脈洞の中でで外転神経と動眼神経が下垂体腺腫に圧迫された時に出ます。開頭手術などしなくても鼻の方から腫瘍を部分摘出することでも良くなることがあります。
水頭症 頭痛や吐き気や知的機能の低下をおこす水頭症の合併は非常に大きな下垂体腺腫が第3脳室を閉塞してしまう時にも起こりますが,中くらいの下垂体腺腫で髄液吸収障害がある時にも生じます。前者は腫瘍の摘出,後者はシャント手術で良くなります。
性機能の低下 特に男性で,勃起ができない,性欲がわかない,元気がなくてだるいという症状がでることがあります。下垂体の機能が低下して性腺刺激ホルモンの分泌が少なくなっているからです。性ホルモンを補充することで良くなります。
尿崩症 おしっこがものすごくたくさん出る,のどが渇いて水をたくさん飲むという症状です。夜間に何回もおしっこにおきたりします。これはデスモプレッシンという薬を鼻の中に入れるか,ミニリンメルトを服用すると良くなります。毎日2回くらい薬を使わなければなりません。本来この症状は下垂体腺腫以外の下垂体腫瘍の初発症状です。
成人成長ホルモン欠損症 AGHD 日常生活に元気が出ない,脂肪がつきやすくて肥満傾向になる,気持ちが前向きにならないなどのつかみにくい症状です。成人の患者さんで下垂体からの成長ホルモンの分泌がなくなってしまった時に起こります。治療は成長ホルモンを毎日注射で補充するということになりますが医療費が高いです。また診断はとても難しくて,症状が本当に成長ホルモンが足りないことによって起こっているかどうかを確かめるのは,脳外科ではできませんから内分泌内科の専門医にかかる必要があります。通常は手術後や放射線治療後の合併症の一つです。
医療費の補助(もよりの役所か保健所に聞いて下さい)
下記の病名で保健所に届け出ると受給者証というのが発行されて指定難病医療費助成制度が受けられます。でも,難病の病状が一定程度であることを重症度分類で審査されますので,病状が軽いあるいは医療費があまりかからないような状態では,助成を受けることができません。1年毎の更新となります。
- 下垂体性ADH分泌異常症(尿崩症の患者さんです)
- 下垂体性ゴナドトロピン分泌亢進症(めったにないものです)
- 下垂体性成長ホルモン分泌亢進症(先端巨大症と巨人症の患者さん)
- 下垂体性TSH分泌亢進症(これもほとんどありません)
- 下垂体性PRL分泌亢進症(補助がでないことが多いでしょう)
- 下垂体前葉機能低下症(下垂体ホルモン全般が不足する患者さんです)
- 成人成長ホルモン分泌不全症 AGHD(成長ホルモンが分泌されない患者さんです)
ここから下はオタクの知識
治療法選択の専門的知識
非機能性腺腫
- 治療法は手術に限られますが,適応を慎重にしなければなりません
- 無症候性のものでは手術の必要性がないものが非常に多いです
- 無症候腺腫ではまず半年おきくらいでMRI経過観察をして,明らかな増大傾向を認めれば手術摘出を選択します
- 若年者(30歳未満)でサイズが比較的大きな鞍上部伸展を伴うものは手術する必要があります
- 一方高齢者では,鞍上部伸展がありたとえ多少の視野欠損があっても経過観察してよいです
- 実際にわずかな視野欠損は生活の支障にならないからであり,高齢者においては下垂体腺腫が増大しない確率が高いといえます
- 大きなものでは下垂体機能が落ちていることがあるので,内分泌検査が必要です。
- 性線機能低下症の合併が多いです。
- 逆に経過を見ると自然退縮で小さくなるものもあります
Knosp分類:手術で全摘出できるかどうかをMRIでみる
海綿静脈洞内への浸潤があるかないかで,下垂体腺腫が手術で全部取れるかどうかが決まります。海綿静脈洞内浸潤を予測するための分類です。MRI冠状断で,鞍上部ICAと海綿静脈洞内ICAを結ぶ,内側線をmedial tangent,中心線をintercarotid tangent,外側線をlateral tangentと言います。グレード4となって初めて絶対に浸潤している definitive invasionとされます。
グレード0:medial to medial tangent
グレード1:tumor extends to space between the medial tangent and the intercarotid line
グレード2:tumor extends to space between the intercarotid line and the lateral tangent
グレード3:tumor extends lateral to the lateral tangent, 3A = above the intracavernous ICA into the superior cavernous sinus compartment, 3B = below the intracavernous ICA into the inferior cavernous sinus compartment
グレード4:complete encasement of intracavernous ICA
先端巨大症
- 経蝶形骨洞下垂体腺腫摘出術 TSS が第一選択です
- なんとかして完全摘出します
- GH基礎値 1μ未満,IGF-1基準値以内,頭痛や手掌発汗などがなくなることが目標です
- たとえ部分摘出に終っても手術による腫瘍減量(bulk-reduction surgery)には意義があります
- 手術が困難な症例あるいは手術後残存腫瘍(GH, IGF-1のコントロール不良例)に対しては薬物治療をします
- でも,薬物治療は長期になり,通院の負担も多くコントロールも難しいことがあって,なかなかたいへんです
- 薬物治療は,内分泌内科の外来通院で行います
- ソマトスタチン誘導体(除法性製剤)のオクトレオチド,ランレオチド,パシレオチド,成長ホルモン受容体拮抗剤(除法性製剤)のペグビソマント,ドパミン拮抗剤のプロモクリプチンなどが代表的な治療薬です,
- 大きな腫瘍では,術前にオクトレオチドを投与することにより腫瘍が縮小して,手術リスクが少なくなったり摘出率が上がることがあります
- 手術と薬物治療抵抗性のものに対してのみ定位放射線治療(ガンマナイフなど)を行います
- しかし,放射線治療は汎下垂体機能低下症を招きます
- また照射効果が得られるのには数年余りの時間が必用です
プロラクチン産生腫瘍:プロラクチノーマ
診断
- まず,薬剤により誘発された薬剤性高プロラクチン血症と間違えないようにします
- 非機能性下垂体腺腫と薬剤性高プロラクチン血症の合併も実際には多いです
- 原発性甲状腺機能低下症や視床下部障害での高プロラクチン血症も考えます
- 特に鞍上部伸展を示す下垂体腫瘍ではプロラクチン産生腫瘍でなくともプロラクチン値が上昇することが多です
プロラクチノーマの治療選択
- 診断が確実になれば,全摘出可能かどうかの判断を下垂体腺腫の手術に精通した脳外科医が行います
- 特に,微小腺腫 (microadenoma)あるいは境界明瞭な腺腫 well-demarkated macroadenoma (enclosed type) で 手術治癒率が高いと判断された場合には,患者さんに手術治療と薬物治療の利点と欠点を十分に説明します
- これらの場合は,手術による完治が期待できるし,腫瘍の亜全摘に終っても薬物治療の負荷がかなり軽減されるので手術の意義は高いといえます
- その他の場合は薬物治療が第一選択となります
- 現在では,経鼻孔経蝶形骨洞手術で鼻腔内タンポンを使用しなければ,入院期間は数日で社会復帰することも可能です
- 小型の腺腫であっても浸潤性 invasive typeのものは薬物治療の適応ですが,これを術前のMRIで確実に診断することは難しいです
- 頭蓋底を破壊するような,あるいは第3脳室伸展をする巨大腺腫には薬物治療します
- 巨大腫瘍に対する手術(部分摘出)には意義がありませんので,最初から薬物治療をします
- 薬物療法はカベルゴリン(カバサール),ブロモクリプチン,テルグリドの選択になります
- カバサールは少量で良いですし,副作用もなくてとての飲みやすい薬です
- 小さいものでは,週に一回,日曜の夜だけにカバサール 0.25mgを1錠だけ飲めばいいとかです
- 薬物治療が有効であっても腫瘍サイズが小さくならない腺腫では,手術減圧をしてから再度薬物治療を継続することもありますが稀です
- 長期間の薬物治療の後の手術では,腺腫に線維化が生じて摘出が困難となる場合があるので,手術を前提としての薬物治療は短期間にした方が良いです
- 妊娠をのぞむ婦人で的大きな腺腫を有する場合は手術減圧しておいた方が安全なこともあります
- 出産前後の腺腫内出血などの可能性があるためです
- いずれにせよ手術は,さまざまな外科リスクと費用を伴い,薬物治療は長期の通院と経済的な負担があることを患者さんに説明して選択してもらいます
- 休暇をとることが難しい職業を有する患者さんには,薬物治療と手術治療における通算の通院あるいは入院による延べ休職日数の考慮も必要です
頭蓋底に浸潤するプロラクチン産生腺腫
浸潤性プロラクチノーマ(左)の薬物投与前とカベルゴリン投与後10ヶ月後(右)のMRI。反応の良いもので,頭蓋底の骨に浸潤していた腺腫は,数ヶ月で顕著な縮小を示しました。20,000ng/mlを超えていたプロラクチン値も低下しました。しかし,薬物投与を中断すると再燃するので長期投与となります。この患者さんでは合併する水頭症の改善も見られました。この腫瘍を手術をする必要は全くありません。
このプロラクチノーマ同様で,両側の海綿静脈洞と斜台の骨を侵して増大していますが,鞍上部伸展はありません。プロラクチン値は30,000ng/mlを超えていましたが,カベルゴリンで治療できました。
クッシング病
- ACHTが正常化しないと予後が悪い難治性疾患,難病になります
- ACTHとコルチゾールの値を完全に正常化させなければなりません
- 経蝶形骨洞下垂体腺腫摘出術が第1選択です
- 完全摘出して治癒をもたらすことが強く求められる腫瘍です
- たとえ汎下垂体機能低下症になっても腫瘍全摘をめざします
- 手術には習熟した脳外科医が当たらなければなりません
- 微小腺腫であっても浸潤性腫瘍が多いので手術は難しいといえます
- 海綿静脈洞に浸潤するものでは手術効果の期待は低いし,合併症のリスクはかなり大きいと捉えなければなりません
- しかし,たとえ部分摘出に終っても手術による腫瘍減量(bulk-reduction surgery)には意義があります
- 第2選択には放射線治療があげられます
- ガンマナイフなどによる定位放射線治療が適切です
- 治療効果が得られるまでには年余の時間が必要であるので,さまざまな薬物治療を平行して行います
- メチラポン,ミトタン,トリロスタン,カベルゴリン,プロモクリプチン,バシレオチド,オクトレオチドなどの薬剤に抵抗する場合には,下垂体機能不全をふまえた上での再度のradical removalあるいは副腎摘出も考慮することがあります
- パシレオチド(シグニフォー)は,下垂体腺腫が発言しているソマトスタチン受容体に結合して,GHだけではなくACTHの分泌も抑制します。有効性は40%ほどとされます。
- どんな手段を用いてもACTH/コルチゾールを正常化させるという目標を立てます
下垂体腺腫からの出血,下垂体卒中
- 下垂体腺腫からの出血はとても多いです
- 出血があるからと言って,手術しなければならないわけではありません
- 出血は自然に溶けて吸収されるので,ほっておくと小さくなります
- 出血の程度がひどくて,下垂体卒中と言われるなかでも強い症状があるときだけは手術をします
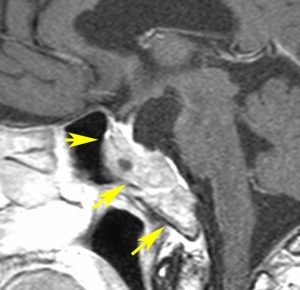
頭痛で発症して,左側の画像のような小さな腺腫が見つかりました。真っ白に見える部分は腫瘍の内部での出血です(内出血)。わずかな出血なので自然に吸収されますから,なにもしないでほっておきました。1年後に再出血(右側の画像)して,軽度の視野欠損がでました。仕方がないので手術で腺腫と出血を摘出しました。
巨大腺腫
- 薬物治療ができるプロラクチン産生腺腫(プロラクチノーマ)は薬物治療(カベルゴリン)を第1選択とします
- ほんとに巨大なものでは,経鼻手術より開頭手術のほうが安全です
- 半数以上は開頭手術で全摘出できるし,下垂体機能温存ができます
- 巨大腺腫では完全摘出が不可能なものでは,手術は合併症を生じない安全な範囲で,かつできる限りの腫瘍減量術(bulk-reduction surgery)を行います
- 内視鏡的経蝶形骨洞手術と開頭術を組み合わせた,同時あるいは2期的な手術になることもあります
- しかし,巨大腺腫の部分摘出直後の腫瘍内出血による重篤な合併症の頻度が少なくないために,いずれにしてもリスクが高い治療となります
- 放射線治療も可能ですが,腫瘍容積がかなり大きいと照射による晩期障害も看過できるものではないので,できうるならば手術で腫瘍体積を減じてから照射した方が良いでしょう
- 頭蓋底手術の手法を用いて,海綿静脈洞へ浸潤する腫瘍を含めて一期的に大部分の腫瘍を摘出することも可能ですが,髄液漏や髄膜脳炎などの重篤な合併症は少なくはありません
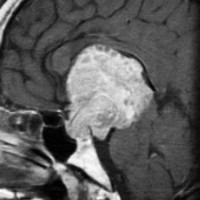
30代半ばで水頭症で発症した患者さんの巨大下垂体腺腫です。開頭手術で摘出を計りましたが激しい出血と線維性硬化で摘出できませんでした。このようなものもありますが,多くの巨大腺腫は軟らかく吸引器で吸い取ることができます。問題は止血をいかに確実に行うかということになります。
下垂体腺腫はなにもしないでも小さくなることがある
左が2000年,右が2007年です。偶然発見された下垂体腺腫で,症状もないので,何もしないでほっておきました。7年間の観察でゆっくり小さくなってきています。他の良性脳腫瘍でもみられるのですが,自然に小さくなるので自然退縮と言います。治療が必要ない下垂体腺腫もあるということに注意して下さい。
先端巨大症の合併症
- 先端巨大症(アクロメガリー)は,顔貌の変化や手足や舌が大きくなるという巨大症の他にさまざまな合併症を生じます
- 糖尿病が最も多くて30%くらい,次いで高血圧が25%くらいです
- 残りは10%以下ですが,脂質異常症(高脂血症),肝障害,脳梗塞,狭心症,腎障害,睡眠時無呼吸,手根管症候群などです
悪性度のある下垂体腺腫の化学療法
- 1,000例に1-2例くらい(0.1-0.2%)です
- 手術後再発(再燃)を1年くらいで繰り返す腺腫 (aggressive pituitary adenoma)や下垂体がん (pituitary carcinoma)です
- ヨーロッパの内分泌学会ではテモゾロマイド(テモゾロミド)という制ガン剤の使用が推奨されています
ここから下はもっとオタクの専門知識です
高プロラクチン血症の原因
- 高プロラクチン血症はプロラクチン産生腫瘍と薬剤性(ドパミン遮断薬:ドパミンを抑制する作用をもっている薬)が有名です
- 薬剤性高プロラクチン血症を生じる薬は,H2受容体遮断薬(ガスター,タガメット,アシノン,アルタット),抗精神病薬(コントミン,セレネース,ドグマチール,エピリファイ,リスパダール,ジブレキサ),抗うつ薬(アナフラニール,トフラニール,パキシル,レスリン,ジェイゾロフト),制吐剤(ナウゼリン,プリンペラン)などとてもたくさんあります
- もう二つ主な原因があります
- 甲状腺機能低下症でTRHが上昇するとプロラクチンの分泌が亢進します
- 視床下部の障害(腫瘍や炎症)でPIFの分泌が低下すると,プロラクチンの分泌が更新します
- PIFというのはドパミンの作用を受けてプロラクチンの分泌を抑制している物質なので,PIFが下がると高プロラクチン血症になります
- 画像診断で考慮に入れることは,視床下部腫瘍,頭蓋咽頭腫,大きめのプロラクチン産生ではない下垂体腺腫,ラトケのう胞でもPIFが下がって軽度 (100ng/mlくらい)の高プロラクチン血症になることです
頻度
- 下垂体腺腫は,原発性脳腫瘍の10-15%にあたる頻度の高いものです
- 剖検例では10%くらいで下垂体内部に腺腫形成が認められます
- 主として成人にみられ,小児では稀で,女性に多いです
- 無症候性のものは,ほとんど全てが良性の分化型の腺腫で,ホルモン産生能のない非機能性腺腫 non-functioning adenomaです
- ホルモン産生腺腫 (機能性腺腫 functioning adenoma)として,プロラクチン(PRL) 産生腺腫 prolactinoma,成長ホルモン(GH)産生腺腫,副腎皮質刺激ホルモン(ACTH)産生腺腫,甲状腺刺激ホルモン(TSH)産生腺腫の順に頻度が高いです
非定型下垂体腺腫 atypical pituitary adenoma
- 定義がはっきり定まっていません
- MIB-1 index >3% (mean 7%, range 3-20%), excessive p53 immunoreactivity, and increased mitotic activityがあるのもとされます
- 大きな下垂体腺腫で、海綿静脈洞や頭蓋底骨などに浸潤しているものです
- 全摘出しても再発率が高い腺腫です
下垂体癌 pituitary carcinoma
- 髄液播種や全身転移をしたものをpituitary carcinomaと定義されています
- 転移して初めて付く臨床病名で,病理診断名ではありません
- adenohypophyseal tumorの0.2%(500例に1例)とされます
- MIB-1が高くても、分裂像が多くても、核異型性が強くても、核小体が目立っても,p53変異があっても,pituitary carcinomaとは言えません
- 病理所見だけでは下垂体癌と診断できません
- 大部分のものがACTHもしくはPRLを産生します
- テモゾロマイドや放射線治療が有効なことがあります
- 転移しているので,残念ながら確実に治るという治療法はありません
MEN-1症候群 multiple endocrine neoplasia type-1
- 下垂体腺腫,副甲状腺腫,膵臓(膵島細胞腫)を生じる遺伝性の疾患です
- 原因遺伝子はMEN-1 geneです
- MEN-1患者さんの25%くらいに,GH/PRL産生腺腫が発生します
FSH産生腫瘍
FSH産生腫瘍による卵巣過剰刺激症候群です。30代女性,数年間の月経不順の後で,両側の卵巣の多房性腫大 follicular cysts をきたしました。一度のう胞摘出を受けたのですが,のう胞性腫大が再燃して,FSHの軽度の上昇が疑われました。下垂体腺腫を全摘出したら卵巣のう胞は縮小して治りました。病理でFSHがびまん性に陽性なFSH産生腺腫の診断です。
クッシング症候
満月様顔貌 moon face,中心性肥満 central obesity,水牛様脂肪沈着 buffalo hump,幅広い皮膚線条,皮膚の菲薄化,近位筋力低下,多毛,色素沈着,骨粗鬆症,鬱傾向などの精神症状,下肢の浮腫などがあります
moon faceとcentral obesityが最も特徴的で重要です
クッシング病の診断
- ACTHが高くクッシング症候を呈するだけでは,クッシング病と言いません
- 下垂体腺腫からACTHの過剰産生があるものだけをクッシング病といいます
- 異所性にACTHを産生してクッシング症候群 Cushing syndromeを生じるものに,気管支カルチノイド腫瘍があります
- 肺小細胞癌,悪性上皮胸腺腫,膵臓ランゲルハンス島癌,甲状腺髄様癌もACTHを産生しますが,進行が早いので外見的なクッシング症候が出ません
- またこれらのガンは,FDG-PETで陽性となることが多いです
- ですから,異所性ACTH産生とクッシング病の区別は実際はそれほど難しくないのです
- 面倒なのは,下垂体腺腫が小さすぎるあるいは浸潤性で,MRIではっきりしたACTH産生下垂体腺腫がみえないことです
- 大量デキサメサゾン抑制試験 8mgで抑制されるとクッシング病の可能性が高いです
- CRH試験で市場から過剰反応を示すとクッシング病の可能性が高く,異所性ではありません
- 下垂体静脈サンプリングは,カテーテルを下錐体静脈まで入れて,CRHを投与して,その前後で中枢と末梢で採血するものです,面倒なのですが下垂体からのACTH分泌が末梢より高いと診断が確定します
- クッシング病は両側の副腎からのコルチゾール産生があるので,アドステロールシンチで両側の取り込みがみられます

アドステロールシンチで,両側の副腎が赤く描出されます
下垂体腺腫が判然としなくても,クッシング病が強く疑われるときには経蝶形骨洞手術 TSS をします。隠れた腺腫がみつかるものです。
文献情報
転移したプロラクチノーマに対するテモゾロマイド 化学療法
Long-term survival in a patient with metastatic prolactinoma: a 12-year follow-up. 2025
単一例の症例報告です。ある患者さんがプロラクチノーマが,髄液播種を生じそれに4年間テモゾロマイド で化学療法を行いました。その後12年,患者さんは再増悪もなく生存しているとの報告です。これをみてテモゾロマイド を使用するのも危険かもしれませんが。
非機能腺腫をどの程度摘出するかの術前計画は達成できるか?内視鏡か顕微鏡か?
Evaluation of Surgical Resection Goal and Its Relationship to Extent of Resection and Patient Outcomes in a Multicenter Prospective Study of Patients With Surgically Treated, Nonfunctioning Pituitary Adenomas: A Case Series. Operative Neurosurg 2019
米国での多施設共同研究です。GTR(全摘出)が計画された171人のうち148人(86.5%)で,GTRができました。STR(部分摘出)が計画された30人のうち32人(64%)で,結果としてGTRとなりました。これには有意差がなく,術前の計画どおりには結果が出ないものであると結論づけています。GTRできるのはKnosp grade 0-2,初回手術,術者の高い経験値でした。また,内視鏡手術と顕微鏡手術ではGTR割合に変わりはなく,どちらでも結果は変わらないとのことです。
悪性度のある下垂体腺腫の治療
Raverot G, et al: European Society of Endocrinology Clinical Practice Guidelines for the management of aggressive pituitary tumours and carcinomas. Eur J Endocrinol. 2018
ヨーロッパ内分泌学会のガイドラインです。aggressive pituitary tumorとcarcinomaに対してテモゾロマイドを使用すると47%くらいに有効性が認められたそうです。手術と通常の薬物治療に抵抗性のものには,テモゾロマイドがthe first-line chemotherapyとされています。少なくとも3コース投与して有効性を判断して,6コース継続します。
放射線外科治療での視機能温存
Postsurgical Salvage Radiosurgery for Nonfunctioning Pituitary Adenomas Touching/Compressing the Optic Chiasm: Median 13-Year Postirradiation Imaging Follow-up Results. Neurosurgery 2018
非機能性腺腫27名の患者さんをSRS(放射線外科)で治療して,2例で腺腫増大,5例で腫瘍サイズに変化なし,20例で腫瘍縮小が得られました。照射の時に腫瘍周辺 / optic apparatus(視神経,視交叉,視索)への線量中央値は,7.6/11Gyに抑えられています。視力障害を呈した患者さんは一人もいなかったとの結論です。
下垂体腺腫(腺癌)に対してテモゾロマイドを用いた化学療法
Syro LV et al. Treatment of pituitary neoplasms with temozolomide: a review. Cancer 117: 454-462, 2011
13例の下垂体腺腫と6例の下垂体腺癌の報告があり,腺腫では10例がテモゾロマイド化学療法に反応したそうです。下垂体腺癌では6例全例が反応したと書かれています。注意して読まなければならないのが,この論文はreviewですから,過去の症例報告を集めていることです。症例報告というのはテモゾロマイドが有効であった時にしか書かれないものです。ですから無効例は省かれ有効性が高いとの勘違いが生じることがあり得ます。また,ここで治療されたのは下垂体腺腫と言ってもaggressive adenomaですから,尋常な増大速度ではなくてかなり早く増大したり周囲へ浸潤する腺腫のことです。どうしても治療に困った時にはテモゾロマイド化学療法という手段もあるということは言えるかもしれません。
クッシング病の文献
Hofmann BM et al. Long-term results after microsurgery for Cushing disease: experience with 426 primary operations over 35 years. J Neurosurg 108: 9-18, 2008
Hofmann先生というドイツの脳外科医の426例にも及ぶ手術治療の経験を記述した論文です。手術で腺腫(腫瘍)が発見できたのは 87%,腺腫を摘出することでクッシング病が寛解(症状がよくなる)したのは 76%で,この成功率は手術経験を積んでもあまり変わらなかったとのことです。手術前のMRIで微小腺腫がはっきり見えていた例で最も治療結果が良く,再発は15%でした。手術合併症の頻度は約6%で,これは手術経験を積むに従って減少しました。 クッシング病では小さな下垂体腺腫が手術中に簡単に見つからないことが多いです。ですから,トルコ鞍内の下垂体を切り裂いたりして探した例は46%もあり,この内で下垂体を半分切除した例は51%,全部下垂体を切除してしまった例は3.5%あったとのことです。このようにして38%の例で寛解が得られています。初回治療でクッシング病の改善がなかった例では,再手術,副腎摘出,放射線治療や薬物治療をするということになりますが,選択肢はとても複雑です。 解説:論文を読んでみると,再発など考慮すれば,初回手術でクッシング病が治るという確率は6割程度でしょうが,これはとても良い成績です。一般的な脳外科医の治療成績はもっと低くなります。だからクッシング病の手術治療はとても難しいです。おそらく理由は,クッシング病のACTHを産生する細胞が正常下垂体の中に浸潤する(しみ込むように広がる)性格をもっているからなのかもしれません。かなりの例である程度の正常下垂体切除を加えなければならないでしょう。
文献
- Losa M, et al: Early results of surgery in patients with nonfunctioning pituitary adenoma and analysis of the risk of tumor recurrence. J Neurusurg 108: 525-532
- Zada G, et al.: Atypical pituitary adenomas: incidence, clinical characteristics, and implications. J Nerurosurg 2010