市民公開講座 がんになっても尊厳をもって安心して暮らせる社会へ 2024
質疑応答・ディスカッション
| モデレーター: | 渡邊 清高さん |
| パネリスト: | 河野 博隆さん、有賀 悦子さん、桜井 なおみさん |
医療従事者の参加も多い市民公開講座

ディスカッションの様子
渡邊:今日は260人ほどのご参加をいただいています。これから、ご登壇いただきました皆さまとパネルディスカッションを進めてまいりたいと思います。
こうした会で私が毎回感じるのは、医療従事者の方も結構参加されているということです。「市民公開講座」ということで市民の方と同じくらい(5割近く)の医療従事者の方が参加されています。会場には30人ほど、オンラインは150人近くの方にご参加いただいています。
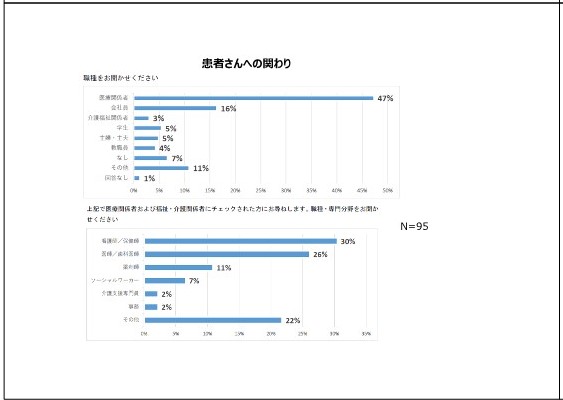
事前のアンケートでは「ご自身あるいはご家族が現在・過去にがんにかかっていらっしゃる」という方が85%ということでお答えいただいています。患者さんとのかかわりについては、医療関係者の方が47%ということで、看護師、医師、歯科医師、薬剤師の方が多いということになっております。

市民公開講座で知りたいことということで、「骨転移について」、あるいは「患者さんに寄り添うにはどういう心が必要か」「薬局薬剤師さんへの期待について」「漢方薬の併用の現状」「連携薬局のこと」「服薬指導」「地方と都会の格差」「会話・コミュニケーションについて」「四肢のしびれに対する対応」「専門職と連携する機会をどう持てばよいか」「家族として、不安な気持ちをサポートするにはどうするのがよいのか」「患者さんが困らない、各診療科同士のスムーズな情報共有と連携について」、あるいは、「全国どこでもがんになっても安心な地域であるには何が必要か」ということで事前のご質問をいただいております。ありがとうございます。
では始めに、補足や感想でも一言ずついただけるとありがたいのですが、いかがでしょうか。河野先生からどうぞ。
河野:少し盛り込みすぎて駆け足な講演になりましたが、整形外科が立ち位置を変えようとしていることが皆さんに少しでも伝わっていけばと思っております。今日はご参加いただきまして、ありがとうございます。
有賀:市民公開講座ではあるのですが、半分の方が医療者ということが少々驚きでした。医療者の目線で患者さんたちを知りたいという思いがここに表れているのかと思います。
桜井:私は、先生方のお話を伺いながら、今、すごくがん医療が専門化というか、専門的分野に特化してきているので、重なり合っているところを拾ってくださる方が減ってしまったのかなと思っていました。もっと本当に、「誰一人取り残さない」というのが、今度の、これから6年間のがん対策で私たちがやっていかなくてはいけないところなので、「どこに取り残しがあるのか」というのを、こういう市民公開講座などを通じて皆さんにぶつけていくことができたらいいなと思いました。
渡邊:ありがとうございます。オンラインでご質問をいただいていまして、会場からもよろしければぜひ手を挙げていただいて、進めていきたいと思います。
研究の早い段階から患者さんの声を聞いて
製薬企業の方から桜井さんへのご質問ということですが、「製薬企業も患者さんとの対話の機会を設けていきたいと取り組み始めていますが、患者さんを代表する方を、どのように探してご依頼すればよいのか、ご意見をいただけますと幸いです」ということです。いかがでしょうか。
桜井:ありがとうございます。今、製薬企業さんは割と患者さんの声を聞きたいということで、いろいろな活動が行われているのではないかなと思っています。取りあえずがんに関しては全がん連(全国がん患者団体連合会)のほうにお声掛けいただければ、いろいろな部位別患者会もあります。私たちは今、JPA(日本難病・疾病団体協議会)という難病連のチームなどとも一緒にコラボしながら活動していっているので、希少疾患なども含めてですが、その対象の部位ではなかったり症状はなかったりしても、何か共通するような症状を経験した患者さんというのは、ぜひ、まずは全がん連のほうに問い合わせいただければと思っています。
せっかくなので、製薬企業の方などに私がお願いしたいのは、ぜひ研究の早い段階から、最初の段階から患者さんたちの声を聞いていってほしいということです。それから、特にやはり欧米主体で研究開発は進んでいるので、私たち、アジア人は全然体が小さいし、身長も低いということで、薬の大きさも全然違うのではないかと思うのですよね。なので、ぜひ、アジアの人たちの声を聞いて開発のロードマップを考えていっていただければと思っています。
患者さんが何に困っているかを知ることで研究につなげる
渡邊:ありがとうございます。いろいろな相談やお話を聞く窓口、そういったものがあるとよいと思って伺っておりました。
もう一つ、私もついでに今のお話に乗っからせていただいて、どのタイミングで相談をすればよいのかというところがあって、ほぼ出来上がった時に確認をお願いするのと、もっと早い段階でアイデアの最初の頃から話を聞くのとで、どちらがよいのかと言われたら、どちらだと思われますか、桜井さん。
桜井:どちらもです。どちらもなのですけれども、「この同意説明文書は読みやすいですか?」ということだけだと「てにをは」のチェックになってしまうのですね。あと、「これは表にしてください」「ここは図のほうがいいです」などとチェックにとどまっていて、それも、書く内容というのはすでに診療ガイドラインができているので、あまり踏み込んで書けないというようなことがとても多いのではないかなと思っています。でも、どういう研究が必要なのか、「患者・当事者は何に困っているのか」というところから考えていただけるといいと思っています。製薬企業の人からこの間、「結果としては返せないから、希望を損ねてしまう、落胆させてしまうから嫌だ」と言われたのですけれど、そんなことは全然なくて、未来の患者さんたちが困らなくなればいいので、ぜひそういうお話ができたらいいなというふうに思っています。本当に、「どういう治療で、どういうことで困っているのか」というところから一緒に考えていければと思っています。
渡邊:ありがとうございます。有賀先生にも、がん研究との関連で製薬企業さんとのコラボレーションについてお話しいただければと思います。
患者・市民の方々と企業が近い関係にあることが大切
有賀:私は日本癌治療学会の社会連携・PAL(Patient Advocate Leadership:患者さん・ご家族を支援する運動の中心となる人=アドボケートを養成するプログラム)委員会に長らくかかわっていて、ずっと企業さんに支援していただきながら、「PALプログラム(患者・家族支援プログラム)」をやってきました。そういう意味で、やはりパートナーシップなのかと思うところがあって、参加された企業さんが、ちょっとしたところへの患者さんからのコメントで、「私たちは気がつかなかった。宝物のようなものを経験させてもらった」と最後におっしゃることが多くて、「何かをやれば何か結果を出さなければいけない」「意図するところがなければいけない」というのではなくて、患者・市民の方々と企業さんが近い関係の中にあることだけでも、多くの宝物がそこにはきっとあるはずだと思います。そこがうまく、よい関係性の中で成熟していくとよいと思います。
渡邊:ありがとうございます。河野先生。いかがでしょうか。
整形外科はがん治療をサポートできる
河野:整形外科のなかで骨軟部腫瘍の領域は、非常にまれな疾患で、特殊な臨床研究の領域です。そのため、特に支持療法に関するところで整形外科全体としてかかわるという機会は少ないのですが、とにかく、このがんの支持療法という観点で改めて市民公開講座に参加してお話を伺って、私たち整形外科ががん診療にかかわるという時に、やはり支持療法という観点が自分にも欠けていたと感じました。がんの治療を受ける時に、がんの治療をサポートするということに関して、今日、初めて整形外科でもいろいろできることがあるのではないかとお話を伺っていて思いました。まさに整形外科がやっていることは、がんの支持療法なのではないかという思いを強くしました。
渡邊:ありがとうございました。支持療法や支持医療というキーワードを聞くと、今までのがん診療の道筋が随分変わってくると思っています。例えば、循環器や腎臓の問題については、副作用や合併症の管理というところで診る機会が多いし、実際そうだったのですが、薬剤の副作用管理という視点で、「より予防しよう」「事前のリスク評価をしよう」、場合によっては「よりよくするために、リハビリテーションや運動をして、なるべく副作用を軽減しよう」、より少し前向きにかかわるように、「そのための専門的な勉強会をしよう」「学術集会で知識やノウハウを共有しよう」というふうに変わってきます。そういった意味では、医療者も変わってくるし、実は患者さんから教えられていたのだけれども、きちんとそれが言語化できていなかったというところに、今、気づかされたところもあるので、非常にこの部分は興味深いと思って聞いておりました。
「がんロコモ」の解決を目指すオンコ・オルソペディクス

ディスカッションの様子
河野先生のお話へのコメントとご質問をいただきました。卵巣がんのサバイバー(経験者)の方から、卵巣がんの治療をしながら人工股関節置換術もやっていらっしゃって、「主治医に確認しながら、再発の有無を造影CTで確認してから手術ができた」ということで、「先生のお話が参考に、きっかけになった」ということでコメントをいただいています。
もう一つは、これは腫瘍内科の医師の方ですが、「オンコ・オルソペディクス(腫瘍整形外科学)という概念は、先生の創作でしょうか、整形外科学会の学術領域では知られた概念ですか」ということです。いかがでしょうか。
河野:ありがとうございます。先ほどの講演の中でも述べましたけれども、いろいろな領域を横断的にやるものに組み合わせて、Onco-Cardiologyオンコ・カーディオロジー(腫瘍循環器科学)やOnco-Nephrologyオンコ・ネフロロジー(腫瘍腎臓病学)、Psycho-Oncologyサイコ・オンコロジー(精神腫瘍学)、いろいろなものが今、腫瘍の患者さんに起こっている問題を解決する領域として立ち上がっています。そのため、まったくオリジナルと言っても、それをまさにまねただけで、自分たちがやっている「がんロコモ」というものの解決策を探る領域として、名前を付けるとすれば、やはり「オンコ・オルソペディクス」というのがふさわしかろうということです。学会に、「がんロコモ」というのを、キャンサーロコモというかたちで英語の論文で出したのです。それの解決を目指す領域として何か名前を付けなくてはいけないということで、その中で、今お話ししたようにまねただけなのですが、「オンコ・オルソペディクス」というのを領域としてやるべきだというふうに提言しております。
したがって、学術用語でもないし、Onco-CardiologyもCardi-Oncologyと言うこともあり、かなり混沌(こんとん)としているのですが、何をやるかを示すためにはまず名前がないと始まらないので。ただ、カタカナで書いてあっても何のことだかわからないし、少しわかりにくいですね。でも腫瘍整形外科学と言うと、やはり骨肉腫などを治す、骨にできた腫瘍を治すように取られてしまうし、なかなか概念的に伝わりにくいのかと思います。
そのため、逆に一般用語としては、がんで動けなくなったことを「がんロコモ」と何となく丸い言葉で言っています。やはり運動ががんの治療に対してもよいと言っても、運動できなければ話にならないので、運動させることもがんロコモでは大切なことだというふうに、柔らかい言葉で言っています。そのようなかたちで広がっていって、そこに整形外科が、がん自体にはタッチしなくても、がんの患者さんをサポートしているということが示せればと思っています。
渡邊:ありがとうございます。「運動器」や、「動ける」「歩ける」などというのをキーワードにして、こうしたことを整形外科の先生に「相談しよう」「聞いてみよう」「何か困った時にかかってみよう」など、そういったきっかけになるには、「がんロコモ」というのはわかりやすい言葉ですね。それがもっと浸透して、もっとわかるように伝わるとよいと思って伺っていました。
どこかにがんの病変があって、それが肺に転移したり、肝臓に転移したりというのは、基本、原発巣(もともと発生した場所)である臓器の治療に順じて治療するというのが原則ではあるのです。例えば乳がんの肝転移であれば、肝臓の専門家ではなくて乳腺の先生に診てもらうということです。とはいえ、実を言うと、骨に転移していれば、別に元の病気がどこであっても、やはり骨の先生に相談をしたいと思うし、痛みがあれば、別にどこに原因があってもやはり緩和の先生に相談したいと考えると思うのです。ある意味共通項として、皆で話し合って、それについて関心を持つことは非常に大事なことだと思っていました。
医療用語は難しく患者さんも理解できる共通言語が必要
そういった意味では、今、言葉の問題というのも結構共通してご意見やコメントをいただいていて、桜井さんのお話で、「『医療者の使う言葉は患者さんにはわからない』とありましたけれども賛成です。最初の声もとても参考になりました」ということです。例えばPS(パフォーマンスステータス:日常生活の制限の程度を示す全身状態の指標)について、「医療者ではないので、数字を見てもなかなかわからないですが、そこは、患者さんがわかる言葉を使うとどのようなイメージなのか伝わるのではないか」というコメントがありました。あと、「抗がん剤の副作用があって、パソコンのキーボードが打てない、ボタンがはめられない、仕事ができる状況ではなくなり、病院で『痛い』と言ったら、『それはしびれです』と言われました」。むくみや、そういったまた違う状況かもしれません。こういったことが起こると、「あとになってわかったけれども、事前に聞いていなかったからショックを受けた」ということで、「痛みとしびれというのが結びつかなかった」ということです。医療用語というのは、患者さんにとっては、なかなかとっつきにくいものです。医療者としては常識という感覚でついつい言ってしまっても、当事者の方にとってはやはり深刻な状況ですし、先ほどもあった、浮腫(ふしゅ)や末梢(まっしょう)神経障害などというのも、なかなか伝わりづらい部分であります。同じ言葉でも、違う意味に伝わることは、しばしばコミュニケーションエラーである話ですし、それは医療者同士でもよくあります。患者さんと医療者のコミュニケーション、共通言語は支持医療では重要なところです。桜井さん、いかがでしょうか。
桜井:共通言語は本当にぜひほしいと思って、先ほどの有賀先生のご発表でもそうですよね。遅発性の症状なのか早発性なのか、そんなことは患者さんにはわからなくて、とにかく困っているということを伝えて、そこから医師の判断があって、初めて情報となって生きてきたわけなので、私は、情報は何かあればいいのではなくて、やはり判断と一緒に患者さんに届いて、初めて情報が生きてくるのではないかなと思っているので、支持療法もまったく同じ状況かなと思っております。
患者さんの気持ちを体験する「ペーシェントシューズ」
先ほど少しがん教育の話も出たので、私たちは、「ペーシェントシューズ」という「患者さんの靴をちょっと履いてみない?」というプログラムをやっていて、高校生や大人でもやることがあるのですけれど、何をやるかというと、シンプルにゴム手袋をはめるだけです。それで、「手のしびれというか、少し遠い感覚を体験してみてください」ということなのですが、一番重視しているのは、その時の気持ちなのですね。うまく名刺を渡せないとか、チャックがはめられない、ネクタイを締められないという時の気持ちを「どう?」と聞くと、「イライラする」「もどかしい」「嫌になる」「外に出たくなくなる」と言います。そこで終わりではなくて、「ではどうしたらいい?」というのを考えてもらいます。すると、大人と子どもで一番違うのは何かと言うと、子どもたちは、「助けて」と言います。大人は、自分で何とか対処しようと思って、「何かこういう道具が必要なのでは?」とか考えるのですが、いやいや、「助けて」と言ったら一番早いと、何かそういうところも少しずつ、支持療法という概念がじわじわとこういう教育の中にも入っていくといいのかなと思っています。
実は、渡邊先生も委員をされている墨田区のがん教育の会議が先週あって、その時に、スライドがあって、今、子どもたちにがんのことを知っておいてほしいということで、「緩和ケア」のことは言うようにとなっているのですよね。「支持療法」のことはなかったのですよ。がん対策推進基本計画でも以前は「支持療法」という言葉がなかったのです。がん教育のスライドに「支持療法・緩和ケア」とか書いてくれないと、と思います。今、いくつかの病院では、「サポーティブケア外来」や「支持・緩和医療外来」などの名称を使用していて、示していただかないと、わからなくなってしまうのですね。そのためにも、ぜひ紹介スライドに入れていただきたいと思います。何かそれだけでもおそらく変わってくるのかなと思うので、ぜひ先生たちも普及活動をどんどんしていっていただければなと思います。
渡邊:ありがとうございます。有賀先生、いかがでしょう。
医師が知りたいこと、患者さんが話したいことを短時間でやりくり
有賀:ありがとうございます。言葉という意味では、先ほど桜井さんがおっしゃったとおり、私たちが薬を判断する、何かを考えていく、右か左かを考える時に、必要とする情報を集めるというのが、問診というプロセスの中にあります。患者さんは、必要とする情報を知っているのですが、もちろんそこで期待しているわけではなく、とにかくリーチしてほしい、来てほしい、何に困っているか話してほしいのです。事前のアンケートにも、「どのように対話を進めていけばよいか」というのがあったと思います。聞き取っていく中で、やはり本来なら語りをずっと聞いていてあげたいのですが、次の患者さんを待たせてもいけないというかなり限定的な外来の時間の中でやっていく時に、こちらとしての知りたいこと、患者さんの話したいこと、ここをうまく短時間でまとめて、やりくりをしていかなくてはいけないと思っています。
例えば、先ほど「しびれ」という言葉が出てきたと思うのですが、緩和ケアをやっている私の立場でしびれという言葉は2つのことを考えます。一つは、ビリビリと「痛いしびれ」で、もう一つは「感覚が鈍いしびれ」です。これで使う薬が全然違ってきます。例えば、鈍いほうは、薬では治せなくて放射線治療を早く考えなくてはいけないなど、そういうアプローチが違ってきて、そこで、こっちのほうに進んでいかなくてはいけないと思った時に語りが入ってしまうと、「わあ、どうしよう、次の予約」というふうに少し考えてしまいます。その辺が、非常に短い時間で、共同作業で物事を最終の着地点のところまで、今日の落としどころを決めていかなくてはいけないというのがあって、その難しさに日々悩んでいます。
桜井:今度診療報酬が改定されて、薬剤師さんが診察室に入る前に、問診を取って、それで渡すというのをきちんとするようになるので、そういうこともすごく期待したいと思っています。
同じ言葉でも同じ意味か考えることが大事
河野:今お話を伺っていて、言葉はやはり大事で、同じ言葉でも、それが意味しているのが同じなのかということを考えるのですね。整形外科で「しびれ」というのは、感覚の障害を正確に表現できないので、全般的な感覚障害全てを「しびれ」と患者さんは訴えざるを得ないのです。しびれの中には、さまざまな感覚障害があって、先ほど有賀先生がおっしゃったように、いわゆるしびれを漢字で書くと、麻痺(まひ)の「痺」なのです。要するに感覚が鈍い、弱まっている、感じない、これもしびれなのです。電気が走っている、ビリビリするのもしびれなのです。これは正確に医学用語で表現すると、「遅発性異常感覚」です。それから、触ったところだけジンジンして「触らないで」というようなもの、あれは「錯覚」と言います。このようにいろいろな感覚障害を合わせて「しびれ」と言っていて、人によっては痛みのことを「しびれ」と言う人もいるのです。
ですから、患者さんが「しびれている」と言っていますが、それが一体何なのかを把握しないとまったく対処ができません。例えば抗がん剤で起こる末梢神経障害も、その末梢神経障害で出るしびれというのは、やはり単なる感覚鈍麻とも違うものがあります。私は、「抗がん剤を使っていて手がしびれるのはしょうがない」と言ってお薬を出さないケースをよく目にします。しかし、実際に整形外科では首が問題だったり、手根管症候群で末梢神経が圧迫されて起こる問題だったりするわけです。でもそれを、大ざっぱに「手がしびれる」と片付けられると、解決できる問題も解決できない問題として先送りされてしまうのです。
そのため、先ほど申し上げたように、「がんの患者さんも、全部手を引かないでいったんは診察しよう」という運動を今やっています。がんの人に痛みがあれば、それは全てがんによる痛みでがん性疼痛(とうつう)だ、という変な流れも私は感じていて、もともと足腰が悪ければ痛いわけです。でも、がんの患者さんにいろいろな問題が起こると、全て十把ひとからげになってしまうというところがあって、それも、整形外科が介入することで適切に仕分けられるのではないかと感じました。したがって、一番大事なのはやはり同じ言葉を使っていても、同じことを意味しているのかということを感じることだと思います。
渡邊:ありがとうございます。実はまだ多くのご質問があって、全部お答えしたいところではありますが、時間がだいぶ迫ってまいりましたので、最後に一言ずつコメントをいただいて、こちらのディスカッションは締めさせていただきたいと思っています。
どういう質問が来ているかと言うと、やはり、言葉の定義や意味合いの伝わりにくさなど、最初の取っかかりです。例えばロコモのこと、骨のこと、痛みのこと、仕事のこと、しびれのこと、なかなか伝わりづらい症状について、では、自分の場合は、誰に・いつ・どこに相談すればよいのか、というところを、ご質問の中でコメントをいただいていると思います。そういった部分は日々大変困っていらっしゃるし、逆にこういう市民公開講座でお話を聞くことによって、「あ、聞いてもいいんだ」「何かいろいろできることがあるかもしれない」ということをお聞きいただいたので、ある意味見える化できた部分だと思い、こういうところで共有するのは、非常に意義があると思って伺っておりました。よろしければ関連することや、今日を振り返って一言ずつ、桜井さんからお願いします。
桜井:取りあえず、自分の言葉で言う。ここが困っている。プラスアルファで言うのであれば、自分はこんな趣味を持っているからここが困るとか、子どものお弁当をつくる時にここができなくて困っている、でもいいと思うのですね。とにかく自分のことを伝えていくということが、まずは私たち患者にできることなのではないかなと思いました。
副作用への対応が生命予後を改善させる
有賀:2016年のASCO(American Society of Clinical Oncology:米国臨床腫瘍学会)で発表があって、その後JAMA(The Journal of the American Medical Association:米国医師会雑誌)で報告があった、ePRO(electronic Patient Reported Outcome:電子的に収集した患者報告アウトカム、イープロ)の基になっているもので、12の症状について、在宅で外来に通院している患者さんが、毎週デバイスを使って送ります。4点満点で、それが2点以上下がった時には、自動的に連絡があって医療者が動くというシステムになっています。そういう症状を拾い集めてずっと見ていった時に、がんの患者さんは、そのデバイスを使った人と使わなかった人で、何と5か月間も生命予後に差が出たのです。これは新薬開発に相当するぐらいのすごいことだと思いました。そこから世界中で症状に注目するということが始まっていったわけですけれども、そういう意味では、がんを治療する、命を永らえさせるということに、症状を取るということの意味が、また、さらに加わってきたと感じています。
これは早く副作用に対処して、がん治療がそれだけ長く続けられたということも、一つ要因としてはあるというふうに読み取ってはいます。そういう症状を改善することが、生活の質をよくするのは当然なのですが、それだけではなくて生命予後にもかかわっているということを知って、遠慮なく、「つらい」「苦痛だ」「よくわからないけれど不快だ」と本当に声を上げてほしいと思います。
「仕方がない」をなくすために患者さん・医療者の話しやすい環境づくりが大切
河野:私は、最後の桜井さんのご講演を伺って、「仕方がない」をなくす、というのは非常に共感できました。私の話でも、がんは特別視されすぎているために、がんになると患者さんの意識ががんに縛られてしまって、がんの先生もがんに非常にこだわって、結局がんのために「仕方がない」と諦めている局面が大変多くて、いわゆるほかの病気と比べて意識が特別だと思うのです。そのため、こういういろいろな場面で、「がんだから仕方がない」と大きく言えばそういう状況が生まれていて、そういうことを1個1個取り除いていかなくてはいけないと思いました。「仕方がない」というのは、どうにもやりようがない、手段がないという日本語ですよね。大体の場合は、それに対応する気がないという医者の意思を表しているように感じたのです。私もがんを扱っている人間として、患者さんにそういうふうに感じさせるような対応は厳に慎もうと改めて思いました。以上です。
渡邊:ありがとうございます。本当に今までは、「仕方がない」「皆そうだ」など、何か少し責任逃れのような言葉を使いがちではあったのですが、やはりそれに多くの患者さんが困っていて、それに対するいろいろな手だてができつつあるということを、皆で共有するということも大事ですし、まずは声を上げる、あるいは耳を傾けるという、どちらも、医療者側、患者さん・当事者の側もより話しやすくなるというような環境づくりも大切だと思って伺っておりました。
まだまだ多く議論できるところがあると楽しみにしておりますが、引き続きこういう話題が、今回の機会をきっかけに、全国のいろいろな場所でできるとよいと思っておりました。ご参加いただいた皆さま、ご質問をたくさんお寄せくださいましてありがとうございました。少しでも今日のお話が参考になればと思います。以上でディスカッションを締めさせていただきたいと思います。ご登壇いただきました3名の方、ありがとうございました。
第9回日本がんサポーティブケア学会学術集会(#JASCC24)のご案内
渡邊:最後に、2024年5月18-19日に埼玉県さいたま市で開催いたします、第9回日本がんサポーティブケア学会学術集会についてご紹介します。ホームページをご覧いただくと、ご案内の動画とか、プログラムをご案内しています。今日も議論になりました、多職種でかかわるチーム医療の大切さなど、がん患者さんとご家族を支える取り組みについて、多くの研究発表がなされる予定です。本日はたくさんのご質問やコメントをいただきましたが、時間が限られており、十分取り上げられませんでした。5月の学術集会では、事例発表や、チームでの実践報告なども計画しております。すでにたくさん発表演題の応募をお寄せいただいていまして、特別企画も用意しております。患者さんや当事者の方からも、多く演題を寄せていただいて、まさに「語り合う」という場にふさわしいプログラムになっております。会期2日目の5月19日には、市民公開講座「知っておきたい がんと感染症のこと これからの医療のこと」を現地とオンラインのライブ配信にて開催予定としておりまして、「リスクコミュニケーション」をテーマに取り上げてまいりたいと考えております。ぜひご参加ください。
それでは、閉会のごあいさつを、帝京大学医学部内科学講座 腫瘍内科、帝京大学医学部附属病院がんセンター長 関順彦先生からいただきます。よろしくお願いいたします。




