がん患者さんのためのチーム医療と地域連携の推進に向けた取り組み 阪神緩和薬物療法ネットワーク学術講演会 2022
がん患者さんのためのチーム医療と地域連携の推進に向けた取り組み
5)ディスカッションと質疑応答
| 岡本 禎晃さん(市立芦屋病院 薬剤科部長) 渡邊 清高さん(帝京大学医学部内科学講座 腫瘍内科) |
学びの場を広げ、深めていくために
岡本:渡邊先生、ありがとうございました。非常にたくさんのお話をお伺いしたので、どこからご質問をさせていただこうかと考えているところです。これからの研修会を今後どうしていくか、さらに地域を広げるのか、あるいは深めていくのかですね。今日ご視聴の皆さま方のご意見も踏まえながらお伺いしていきたいと思います。
例えば、事例検討・症例検討をグループディスカッションでするのがよいかと思いますが、オンラインでも対面でもできます。今日のようなお話や、医療情報や薬剤・治療の話をお伺いする場を設けることも一つと思いました。
渡邊:ありがとうございます。例えば制吐剤についての管理、化学療法誘発性の嘔気・嘔吐の話題についてお話しすると、最近は制吐剤もかなり効果的な薬剤が出てきているので、吐いて吐いてまったく食事が摂れないという状況から、ほとんど吐き気を自覚されることがないままで安全に抗がん剤治療ができるようになってきています。それは、“抗がん薬を安全に使う”ということを越えて、“入院しなくても、外来でも、仕事を辞めなくても治療を続けられるようになっている”ことを実現する薬となってきています。そういった意味で、薬剤師さんに最近のがんの薬物療法に加えて、こうした支持医療について知っていただくことができれば、ではそのための連携はどうしていこうとか、吐き気の予防についてどうしようとか、治療が始まってからのこととかその後のこと、というところで、幅広くご意見をいただけると思います。
医療の進歩から、QOLを高めることへの目標の転換
岡本:まさにご指摘のとおり、制吐薬はすごく良くなってきていまして。おそらく、どこをゴールにするかで、医療者の心構えはずいぶん変わってくると思うのです。一昔前は「吐き気を抑えられたらいい」ということだったと思いますが、今は「体重を落とさない」とか、「食べることを楽しめる状況にする」というのが必要かと思っています。そこまでもっていって、医療者として役割を果たしたと言えるところかと思うわけですが、一方で、「吐き気を抑えるだけでいい」とか、もう下手をしたら「抗がん剤をしているから吐き気が出ても仕方がない」とか、こうしたことを言っていたら、その患者さんの治療中のQOL(生活の質・人生の質)が変わってきてしまいます。やはりそこは高いところで、われわれは対応するようにしなければいけないのではないかと思います。
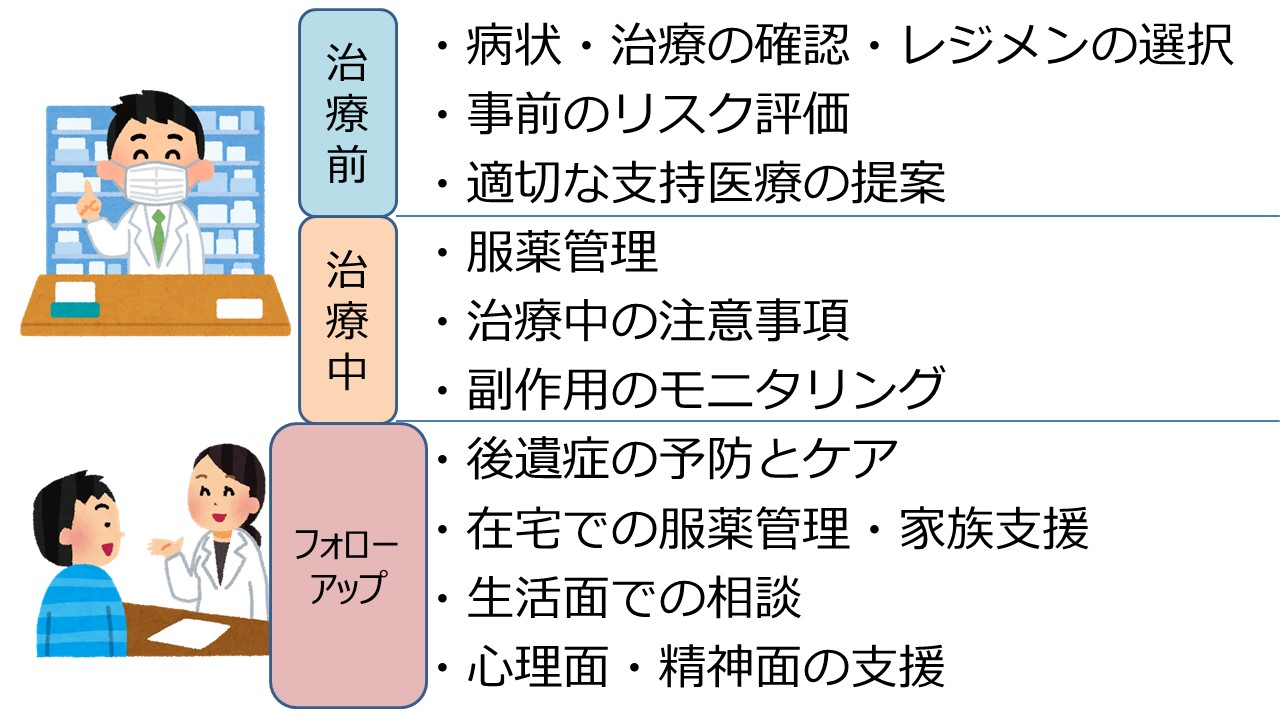
このスライドはすごく素敵でして、薬剤師は「薬の説明をしてください」と言われると「副作用の説明をしなければいけない」と思う人がいますが、決してそのようなことはないのです。ご講演でもあったように、するべきことは“副作用の適切なモニタリング”ですよね。せっかく医師の先生方が治療のことで、患者さんに治療をやる気を起こしてやっているのに、薬局に来て、今度は薬剤師が、治療効果ではなく副作用の話ばかりしてそのモチベーションを壊してしまうようなことは、あってはならないと思うわけです。一方で、ご家族の方はいろいろ心配なこともあろうかと思いますので、そこは、副作用についての説明はやはり必要に応じて、求めに応じてするべきかと思っていたりしますが、いかがでしょうか。
情報共有することで、安全で安心な医療へ
渡邊:ありがとうございます。そうなんですよね。薬剤師さんもおそらく今までは、私も以前はそうだったのですが、ただ薬局で待っていて、処方箋を渡せば薬をくれる人のようなイメージでいました。これからは患者さんの状況、つまり病状について、今どうなのか、そしてこれからどういう治療を受けていくのかということで、例えば今日お話しした例ですと、これから「胃がんで手術を受けてその後に抗がん剤による薬物療法をしていく」というところが分かって、これから治療を始めます・始まりました・その後も治療を続けています、ということを把握した上で、連続的に関わっていく状況がこれから増えてくると思います。
ただ、今までですと、初めてお越しになった患者さんの処方箋を見て、例えば経口抗がん剤の処方の内容を見て、この患者さんはおそらくこの病気ではないかな、という形で推測していたのが、これからは病状についてしっかり病名や治療の内容まで情報共有していくことが鍵になってきていると思います。さらに言えば、その患者さんがどこまでその病状について理解をしていらっしゃるかが分からないと、お互いの腹の探り合いのようなところから関わりを始めていかなければいけない、ということになってしまいます。こうしたことでは、医療従事者にとってはストレスフルな、関わりづらい面があるのではないかと思います。
病状の理解、治療の目標を共有することからスタートする
渡邊:そうした中で、私自身もなるべく心掛けていますが、患者さん自身がご自分の視点で、どこまで今の病状を知っていらっしゃるかということをお伺いしています。紹介状(診療情報提供書)やいろいろな情報を薬剤師さんとの間でやり取りすることがありますが、それでも「どのような病気だとお聞きになっていますか」といってお尋ねするわけです。確かに書類には病名は書いてあります。ただ、患者さんにとって今どういう状況なのか、病状とこれからの治療の必要性についてどう理解していらっしゃるかは、ご本人にお話しいただかないと分からないところがあります。そこでは、やはり聴く習慣をわれわれ医療従事者がもつようにしないといけないし、患者さんにもご面倒でもご自分の口からお話しいただくようにしていかないといけないように思います。「薬を出されたので来ました」とか、「何かよく分からないけれど他の薬と一緒に使っていますが、そんなに大事な薬だったんですか」とかと言われて、現状の患者さんの受け止め方を初めて知ってはっと気付くことがあります。
そこにはいろいろな要因があると思います。医療者からの説明不足もあるし、患者さん自身が今の病状や治療の必要性についてどこまで理解していらっしゃるか、はっきりしないことがあります。ご家族に大体のことはお任せしていて、ご自身はあまり薬のことや治療のこと、もともとのご病気のことについてお話がなされていないこともあり得ます。例えば治療の効果のこと、主作用のことはほとんど知らなくて、副作用のことばかりたくさん情報を集めていてかえって不安ばかりが先に立って感じている方もいらっしゃるかもしれません。今のご自身の病状やこれから受ける検査や治療の目的についてどのような認識でいらっしゃるかを、最初のスタートライン、そこを合わせるというところがとても大事ではないかと思います。
岡本:本当にそのとおりだと思います。医師も、われわれ薬剤師も病院に勤めていて、説明をすると、「もう分かっている」と思っていたら実は全然そうでなかったり、違う理解をされていたりすることがありますので。薬局においては、やはり今一度聞くこと、お伺いすることをちゅうちょなくすることが大切だと思います。患者さんからすると、どう思って、どう言われようと、お伺いすることですね。何度も同じことを言う必要があるのか、など思われることがあるかもしれませんが、やはり医療者からの「あなたのことを分かりたいです」という姿勢が大切ですよね。そこがあれば、もう少し治療に関わって、一緒にチームとしてできることが増えると思います。
渡邊:はい。ですので、アンテナを張っておくことはとても大事だと感じます。それは医師として聞いておくのもそうだし、看護師さんから「こんなことを患者さんがお話ししていらっしゃいましたよ」と聞いて、そうか、そんなご心配ごとがあるんだねとお伺いして、次に会うときに意識しておくだとか、薬剤師さんから「こんな話をしていましたよ」とか、何か困りごとやトラブルがあればお伺いして、じゃあ次は、それを踏まえて「どのような伝え方がいいのか考えてみましょう」という対応はできます。こうしたやりとりを普段からできるようにするためには、やはりお互いの職種同士で連携しておく必要があります。医療者-患者さんとの間でのコミュニケーション、医療者間のコミュニケーション、こうしたものがうまくいかないと、なかなか患者さんの困りごとに対しての効果的なアプローチはうまくいかないのではないかなと思います。
ネット上の情報をどう取り扱うか
渡邊:ありがとうございます。オンラインでご質問をいただきました。「インターネット上の情報をどう扱えばよいか」というご質問です。
インターネットの情報は、偏りがあったり、信頼性の乏しい情報が飛び込んできたりすることがあります。特に検索サイトでは、より注目される情報の検索順位が上がってきます。どちらかというとネガティブ(否定的)な情報とか、突発的なことが起こったときの情報が目を引きやすく、急速に共有(シェア)されたりとか、それが引用されてリツイートされたりということで情報が拡散されやすくなります。こうしたことでさらに情報に勢いが付いて、それが「怖いもの」とか「とんでもないもの」と認知をされてしまうことがあります。インターネットを上手に使いこなすことが重要ですが、ともするとこうした偏った情報に流されてしまいがち、というところがあります。特に、当事者である患者さんやご家族の方には、普段は冷静に情報と接していたとしても、いざ自分ごとになると不安に駆られて慌ててしまうことがありうると思います。ですので、こうしたときには専門職として、現時点での根拠に基づく信頼できる情報はどのようなものかについて、をきちんとお伝えできるようにしておくことは大切だと思っています。
とはいっても、これにはどう対応すればよいかとても難しい問題で、情報を発信する側に何らかのルール化や規制をして罰則を付けるような対応をしても、いたちごっこになってしまうところがあります。大切なことは医療者側が信頼できる情報を持っていることが必要ですし、患者さん・ご家族にも普段から信頼できる情報源についてお伝えしておくだとか、あとは、情報を見極めることの大切さについて、できれば病気になる前から知っていただけるような、「リテラシー教育」と言われますが、“情報を見極める”ことをしておけるとよいと思います。一方「当事者性」という視点、つまり実際に自分の身になってみないと自分ごととしては考えづらいという面もありますので、必要になったときに、いろいろな場所や機会で信頼できる情報や連携先についてうまくお伝えできるようにようにするとよいと思います。
岡本:少し怪しげというか、医療者としてどうかと思ったときは、やはりその情報源について周りに聞いてみるのも一つの方法ですね。「どこにそのようなことが書いていたのですか」というようなかたちです。それが信頼に足るものであることは、まずあまりないですが、やはりそこでゆっくりお話を伺って、その誤解を解くといいますか、正しい方向にといいますか、少なくとも間違った方向には行かないようにできればいいのかなと思います。
話し合える関係づくりの大切さ
渡邊:はい。私が以前国立がん研究センターに在籍したときに、がんに関する情報を作っているときも、信頼性の乏しい情報にどう対応するかについてはずっと難しい課題でもありました。今、現場でがんの患者さんを多く診療する中でも、どう考えても怪しげな情報だというときに、それを頭ごなしに「駄目」と言ってしまうと対話がなくなってしまいます。コミュニケーションとしてはうまくいかなくなってしまいます。
ですので、まずは「どうしてそれについて関心をお持ちになったのか」とか、「どこからその情報を入手したのか」とかについて話題にしています。例えば「どうしても断り切れない親しい方から薦められた」とおっしゃることがあります。良かれと思って薦められたけれども、断ると人間関係が悪くなるので迷っていることもあります。こうした背景には、例えば今受けている治療への不安とか、場合によっては担当医や治療についての不満とかが隠れていることがあるかもしれません。こうしたときには、否定から入るのではなくて、まずどのようなことに不安があって、それに対してどうなさりたいと考えているか 耳を傾けるところからスタートしていく必要があると考えています。長い目で見ると、やはりまずは受け止めて、差し支えなければ考えをしっかり話していただくこと。そして、場合によっては十分に想いを話し合っていただくというところを経たほうがうまくいく場合もありますので、差し支えない範囲で、まずご本人とご家族だとか周りの方との関係性を確認しながらお話をお伺いするのがよいと思います。そういったときのやりとりに本音が隠れているところもあるので、そこはうまく連携していく必要がありますね。
ただ、あまり誘導し過ぎても良くないですし、結論を急ぐのも良くないので、必ずご本人に「第三者の目」というか冷静な視点で見ていただけるような促しをしていけるとよいと思います。
話し合える関係をつくっていくことが大切
岡本:ありがとうございます。健康食品などで一番困るのは、やはり身近な家族、例えば「お子さんからもらった」というのが一番やりにくくて。お友達などもう少し離れた人ならのんだふりをすることができますが、身近な家族から勧められた場合には断りづらいということで困ることがあります。関係の方たちも含めて、ACPもそうでしょうし、みんなで話し合うことが重要だと思います。
渡邊:そうですね。薬が手に入るとか、何らかの施術やケアを受けると、「やった感」といいますか、目に見えるサポートを受けたように感じられるかもしれません。一方、説明だけでおしまい、ということだと、なんだか言いくるめられた感じがして、患者さんとしてはなかなか割り切れない部分、もやもやとした気持ちが残ることがあるかもしれません。ですから、まずはやはり、現状何が必要なのか、とか、どのような選択肢があるのかについて聞くことができる機会を持てるとよいと思います。
岡本:いわゆる「健康食品」として利用されているもののうち、明らかに治療の妨げになるものの場合には、「やめましょう」と説明をしやすいですが、どちらでもよいけれども使うことが負担になってきた、という場合は一番難しいですね。
渡邊:薬剤師さんから指摘されて、このサプリメントや食品は、使用することでもともと使っている抗がん剤の影響を増強して副作用が起こりやすくなる、つまり毒性が強くするとか効果を減弱することがある、ということになると、やはりこうしたことはきちんとお伝えをしないといけないので、しっかりとチェックする必要があるし、そういった意味では、対話と連携ができていることが大切ですね。話し合える関係性がなければ、そもそもこうした話をまずしてくださらないですから。ですから、話しやすい関係はとても大事ではないかと思います。
安心して話せる場づくりの工夫
岡本:薬局でのやりとりは大切ですが、大きな声で質問されても答えづらいことがあります。薬局で求められていることとしては、個人情報が漏れたりしないで静かに安心して話せる環境だと思います。病院でも外来の診察ブースであっても、声が通ったりしますね。これから薬局としては何か工夫をしていくべきかと思います。
渡邊:衝立(ついたて)を上手く組み合わせて相談ブースを作ったりとか、立ち話も何だから座って面談できるようなスペースを設けられたりしてきましたね。病院内でも、薬局でもそういった所を作っていらっしゃるところはありますよね。いつでも利用できるとは限らないけれど、次は時間を設けて、とか、夕方で立て込んでいないときに改めてお話をするとかで機会ができると、ゆっくりお話しできて、もう少しいろいろと本音が引き出せたりするのではないかと思います。
岡本:これからせっかく作るのであれば、対面や真正面よりも、横に寄り添うように座れるような、そういう空間があればいいのかなと思ったりしました。
研修会の学び:患者さん・ご家族の視点を知ることの大切さ
岡本:その次の質問が、本日は貴重なお話をありがとうございますということですが、このやり取りを今後多職種の連携につないでいくこと、地域連携にどうつなげるが、いうことですね。まさにこの研修会は、今後どう目指していくかというところで、まずは、今回は薬剤師の連携を深めていくことを一つの目標にしていますが、もちろん、今日のように多くの方に参加していただいていろいろなご意見をいただけると薬剤師としても非常にありがたいですし、さまざまなご意見、特に患者さん・ご家族のご意見は重要です。私たちだけではどうしても見えないことがありますので、ぜひとも教えていただければありがたいと思います。
渡邊:そうですね。いろいろな職種の方が関われるような事例のご紹介やディスカッションなどで、連携に向けた工夫につながるようには自分自身も心掛けてはいますが、どうしても、「うまくいったよ」とか、「うまく解決していますよ」といった話になりがちです。ただ、どちらかというとうまくいかない事例や課題がある話題をみんなで持ち寄って、その上で、例えば病院や在宅の医師、さらには、薬剤師さんでも病院の薬剤師さんと薬局の薬剤師さん、病院の看護師さんでも外来と病棟の看護師さん、さらには地域の訪問看護師さんとか、いろいろな立場で、フィールドで仕事をしていらっしゃるいろいろな職種の方が集まると、自分だったらこうしているよ、とか、こんな関わり方をするといいよ、といったアドバイスしてくださったりします。こうした話し合いのなかでは、本音ベースで、普段心掛けていることとか苦労していること、工夫していることや心掛けていることも含めてやりとりができるのは大きなメリットだと思いますし、話し合いに例えばケアマネジャーさんが入ってくると、普段の生活支援と介護保険のことなど、これを上手に組み合わせて患者さんに使っていくよということで議論の方向ががらりと変わったりすることもあります。ですから、組み合わせを変えてやってみたり、何回か繰り返しているうちにとてもいい議論ができるのではないかと思います。
医療チーム・ケアチームの広がり

岡本:最初のほうのスライドで、病院内・地域での医療チーム、そして地域包括ケアのチームというスライドをお示しでしたね。病院内で、多職種で何かをするのことははじめは大変です。考え方も違いますし、職種が違えばもっと違って、いろいろ難しい問題はあります。それでも私たち病院ではこうした問題を全部クリアしてチームを作っています。今は地域でお困りのことがあると思いますが、将来的には頑張ればきっと何とかなるでしょうし、さらには、地域包括ケアチームはいわゆる医療者ではない介護福祉関係の方も入られるので、もっと幅の広い取り組みができるのではないかと思います。
渡邊:本当にそう思います。病院の中の連携ですと、例えば内科・外科の関係でもいいですし、手術前・手術後とかでもいいですが、もっと、早く相談してくれれば、例えば検査の段階で相談してくれれば、もう少しうまくできたよね、ということを言われることがあります。では、あらかじめ連携しておきましょうとか、早めにコンサルテーション(専門家の意見を聞いたり、支援を求めたりすること)をして意見を聞きましょうとか、薬剤師さんが外来に行って、治療の前から相談をして問題点を洗い出しておきましょうということが早いうちにできそうですね。こうしたことで病院の中のチームはうまくできそうです。一方で、地域連携とか、地域包括ケアの中でもやはり同じことが言えて、もっと早く患者さんのことを申し送ってくれていればうまく介護保険などを活用できたりとか、在宅でいろいろな医療用麻薬を含めた薬を上手に、安全に使うこととか、輸液管理だとか栄養のことも含めていろいろなことができるかもしれません。こうしたノウハウがお互いにできてきて、連携や情報共有が進んでくればスキルもお互いに向上してくると思います。
生活面の評価から支援ニーズを知る
渡邊:あと、介護の視点から見たり、患者さんを生活面から評価したりすることで、必要な支援を設計していくことになります。介護福祉に関わる方は、医療従事者の方と言葉やものの見方が違っていることがありますので、そこでお互いに気付かされることが多いです。普段取り組んでいることや、役割分担について考えているイメージをお互いが確認するきっかけになるので、こうしたことは貴重な機会ではないかなと思います。こうした幅広い連携の枠組みや話し合いの場づくりは、座学ではなかなか伝わりにくいところなので、本当にそこは膝詰めで、グループでのディスカッションが大切だと感じます。オンライン会議システムは便利ですが、対面とは少し違って難しいかもしれません。対面で集まるのが少し狭いコミュニティーであったとしても、お互いに議論ができる場が生まれると、夢が膨らむ話につながるのではないかなと思います。
薬剤師外来での働きかけ・安全な治療実施に向けた関わり
岡本:お話のあった薬剤師の外来ですが、割とだんだんと広がってきていると思いますが、医師による診察の前にまず薬剤師が患者さんからお話をお伺いして、それを直接なりカルテなりで処方提案も含めて医師に伝えるほうが、その後の診療の役に立つ、スムーズにいくと思います。
渡邊:はい、そう思います。
岡本:薬剤師が診察に同席して医師の横に座っている、あるいは診察が終わってから後で説明するよりも、あらかじめ薬剤師が先にお話をお伺いするのがやはりいいと思います。
渡邊:おそらくいろいろなタイミングがあって、例えば外来で通院にて行われるがんの薬物療法ですと、まず検査を受けて、治療薬剤の組み合わせや順序を確認した上で、通院治療センターや外来化学療法室に入室して、準備をして治療を始めて、点滴が終わったら帰られるという流れです。その中で、例えば医師による診察の前に薬剤師による面談の機会を設けていることがあります。多くの場合は、外来での治療中に横で面談を受けたりお話をしたりすることが多いと思うので、例えばご自身の困りごととか、薬剤師さんの視点から見た今の問題点について評価していただくことができます。急ぎで伝えるべきことがあればもちろんすぐに連絡をしてくださいますし、次の外来でよければそれに向けて準備をしてくださることもあります。これは必要だなと思ったら、在宅での生活に必要な相談先との面談など、次の外来の前に機会を設けてくださったりします。
お互いに話しやすい関係でないと、こうした話にはならないと思います。治療の話を聞いてこれからのことが心配だけど、「あの先生は怖いから言うのをやめておこうね」といったことになってしまうと、対話が止まってしまいますよね。たぶん病院の中でもそうだし、地域の中でも、話しにくいこと、話し合えないことで、受けられる医療やケアの質が変わってしまうということは避けるべきだと思うので、そこは、やはり普段からそういう話しやすい関係をつくっておくことがすごく大事だと思います。




