制度設計の考え方
医療紛争処理について、様々な立場の方々からご意見をいただいておりますが、制度設計の考え方について、国民の皆様の間で、さらに議論を深めるとよいと思われる論点があります。私たちは、役所の思惑と都合のための制度ではなく、患者・家族の権利を守るためにあるべきだと考えています。→全体図を表示
(1)行政のための届出義務ではなく自律的ニーズによる調査要請へ
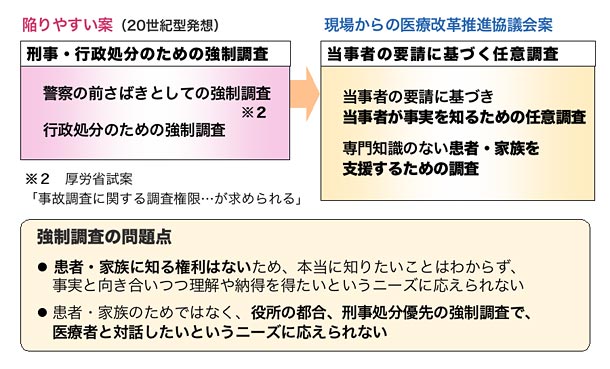
(2)刑事・行政処分のための強制調査ではなく当事者の要請に基づく調査へ
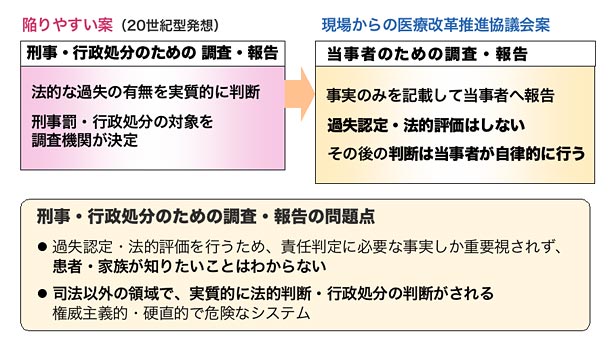
(3)刑事・行政処分のための調査・報告ではなく当事者のための調査・報告へ
(1) 行政のための届出義務ではなく自律的ニーズによる調査要請へ
医療関連死については、第三者による解明が必要な場合、患者側・医療側の自律的ニーズによって、医療事案解明機関に調査を要請するものとします。役所の都合のための届出義務によるものではありません。
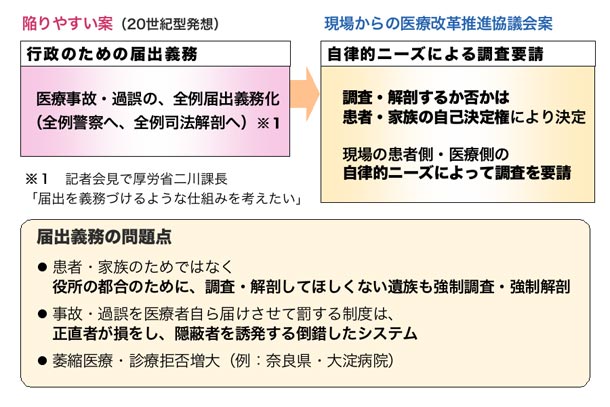
医療関連死の届出義務を除くことについて患者からの納得は得られるのか、医療ミスを隠す医者を暴き出すため届出義務とするべきではないか、というご質問がありました。また、記者会見した厚労省医政局総務課の二川課長は「届出を義務づけるような仕組みを考えたい」と発言し、厚労省検討会の前田座長は、「刑事からの聖域をつくろうとしているように見えてはならない」「隠蔽していると思われないように」と繰り返し発言し、医療不信を前提に制度づくりに臨んでいる様子が伺えます。
そもそも医療は、患者さんやご家族と医療者の信頼関係があって初めて成り立つものです。もし患者さんが医師を信頼していないのなら、麻酔で意識のない間に手術をしてもらったり、言われたとおりに薬を飲んだりできるでしょうか?治療をするためには、信頼関係の確立が何よりも重要です。そして、ほとんどの患者さんは、良好な信頼関係のもとに治療を続けておられます。人生最後の幕引きも、医療者との信頼関係のもとに、ほとんどの方が静かに迎えておられます。
医師法21条の届出義務が、医療関連死にも拡大解釈されたことによって、医療側は、警察に届け出ざるを得なくなりました。しかし、良好な信頼関係のもとに最期を迎え、警察への届出を望まない患者さん・ご遺族も多くいます。ご遺族は、「病院は、生きているうちは非常によくしてもらった。もしミスがあったとしても、きちんと診ようとしてくれていたことはわかっているし、感謝もしている。それが、なぜ、死んだとなると、警察に届けて強制的に解剖されてしまうのか。病院はなぜ、届けたりするのか、死んでしまえばモノと一緒なのか!」といった怒りを感じ、紛争になるというケースもあります。
このように、ほとんどの患者さんやご家族にとって、医療関連死に届出義務があることは、不幸なことなのです。
一方で、医療者を十分に信頼しきれず、不安を抱えている患者さんも一部にはいらっしゃいます。「こんなことを言ったら医師に叱られるのではないか」という患者さんの側の遠慮や、もっと時間をとって話をしたくても、他の患者さんが大勢待っているために時間をとれないという医療側の事情などから、十分なコミュニケーションができていない場合がほとんどです。そのような方は、ぜひ勇気を持って、「お話したいことがあるのです。」と医療者に話しかけてみてください。医療者の間でも、一昔前とは随分雰囲気が変わってきていますから、必ず話を聞いてくれるでしょう。十分な対話ができれば、信頼関係をより確かなものにすることができます。
もしも、それでも納得できなかった場合、あるいは既に信頼関係が崩れてしまっている場合に、第三者の存在が必要となります。私たちの案では、医療機関に届出の義務がなくても、患者さんの側から、自律的ニーズ・自己決定によって調査を要請することができますので、第三者に臨床経過の解明をしてもらうことができます。このような、信頼関係が壊れてしまっているケースが、マスコミには大きく取り上げられる傾向がありますが、医療現場で診療を受けるすべての患者さんの中では、極めて稀なケースです。
医療機関で死を迎える年間約85万人のうち、極めて稀なケースのために、届出義務という制度をつくると、納得して最期を迎えることができたほとんどのご遺族にまで、大きな心の傷を残すことになります。稀なケースの要請に応えるために、圧倒的多数の要請を犠牲にするという社会的コストを払ってまで、届出義務という制度をつくることが、国民にとって本当に良いことなのでしょうか?
たとえ届出義務という制度をつくったとしても、全例について臨床経過の解明ができるわけではありません。膨大な件数をひとつひとつ調査することは、約30兆円の医療費にも匹敵するほどの税金が必要となるような規模となるため非現実的です。届出をしても、事実の解明もできず再発抑制にもつながらない、つまり役所の都合による届出制度のためだけに届出をすることに、私たち国民にとって一体どれだけの価値があるのでしょうか。
仮に、届出義務の対象を限定して、医療機関に「重大な過失」あるいは「過失」がある場合としたらどうでしょう。あるいは、「医療行為によって死亡した場合」としたらどうでしょう。そうすると「重大な」「過失」「因果関係」といった法的な判断を医療機関自体に求めることになり、そのことが届出義務の有無を決めることになります。つまり、医療行為の不確実性・不定型性・その他様々な原因の介在などからすると、とても困難な判断を医療機関がしなければならないことになります。また、届出ない場合は、罰則や行政処分を受けるとしたらどうでしょう。医療機関は、自ら責任を認めたことになるわけですから、届け出られた方も、処分や責任を前提に、手続きを進めることになるでしょうし、それがわかっているだけに、かえって届けることを躊躇することに繋がりかねません。
「北風と太陽」という有名なイソップ物語の寓話があります。届出義務を課し、これを守らなければ罰則を課し処分をするという制度は、正直者が損をし、隠蔽者を誘発する倒錯したシステムで、医療機関が萎縮し、かえって秘密主義を招きかねず、患者の不信を増大させ、しかも届出の効果が上がらないということになってしまいます。そうではなく、医療機関も患者側も、第三者による解明が必要だと自主的、客観的に判断したときに解明を要請することにしておけば、医療機関側も、第三者の調査を得ておいた方がいいと思う事案は届け出るでしょうし、患者側も経緯を第三者に調べて欲しいという場合には、気軽な気持ちで持ち込むことができます。そうすることで、調査を契機に両者が話し合ったり、調査結果に基づいて、どうすべきか主体的に決めて次の選択に移ることが可能となります。そのような話し合いの中から、再発を抑制するための取り組みも可能となり、良い循環につながれば、医療機関はむしろ積極的に医療ミスを届けるようになるのではないでしょうか。
すなわち、どうすべきかを決めていくべきなのは、誰よりも患者・遺族そして医療機関という当事者自身であって、行政や司法による判断が先行するというのは本末転倒なのです。
この制度をつくり、維持するために税金を払い続けるのも、この制度のもとで医療を受けるのも、私たち国民です。国民の皆さんに、どうするのがよいのか真剣に考え、議論を深めていただきたいと思います。
なお、届出義務を課さないと刑事からの聖域を作ることに繋がらないのか、隠蔽していると思われないのかという疑問が出されることがありますので、この2点について一言触れておきましょう。前者については、解明機関ができても、そこに届け出られようと、届け出られまいと刑事捜査権は制約されるわけでなく、患者・遺族はいつでも、警察に告発などができるわけですから、聖域ができるわけではありません。また後者については、既に述べたように届出義務を課したら、隠蔽しなくなるというわけではなく、隠蔽と届出義務とは元々関連性の薄いものです。むしろ届出義務を課すことによって生じてくる前述のような問題の方が大きいのです。むしろ、解明機関が新たにできることにより、医療の実態と当事者のニーズに即した事案解明を前提とした新たな責任の在り方や関係形成のためのシステム再構築に道を開くことになります。
(2) 刑事・行政処分のための強制調査ではなく当事者の要請に基づく任意調査へ
解明機関は、当事者の要請に基づき当事者が事実を知るため、専門知識のない患者・家族を支援するための任意調査を行います。役所の都合、刑事処分優先の強制調査ではありません。
そもそも解明機関の役割はどのようなものとして制度設計すべきなのでしょうか。この点の基本認識が極めて重要です。
結論から述べれば、解明機関は、法的な評価とは関係なく、淡々と臨床の経過を客観的・科学的に調査・解明し、患者・遺族側及び医療機関に結果を報告することをもって、その目的とすべきです。なぜなら、当事者は、そのために解明機関への調査を依頼してきているからです。
解明機関が強制的な調査権限をもつべきではないか、というご質問がありますが、この場合、3つの目的があり得ます。
ひとつは、刑事事件での警察による捜査権と同様に捜索・押収や取り調べができるといった意味です。しかし、そのような強大な権限を解明機関に付与することは、とりあえず届け出られた案件を全件疑ってかかるもので、現在の医師法21条拡大解釈の混乱どころでは済みません。医療行為という、もともと刑法上正当な業務行為として違法性がないとされているものも、有無を言わさず捜査され、警察・検察へ送られるのであれば、萎縮医療は今とは比べものにならないスピードで進み、患者さんとの信頼を前提にした医療ではなく、不信と処罰を前提とした医療になります。あっという間に医療崩壊です。
繰り返しますが、そもそも医療は信頼関係のうえに成り立つものです。患者側との、あるいは第三者である解明機関との信頼関係のもとに、医療者側の協力がなければ、たとえ強制的な調査権限をもって解明機関が調査しても、患者さんが期待するような意味での、臨床経過の全体像を明らかにすることはできないのです。当該病院の理解を得たうえで、解明機関と当該病院との協力・連携が不可欠なのです。
次に、行政処分を想定した強制的な調査権限が考えられます。しかし、それは果たして、解明機関自体の役割なのでしょうか。確かに、解明機関の存在意義としては、再発防止や改善策の検討といったことがその狙いのひとつとしてあるのは事実です。臨床経過を明らかにしていく過程で、そうした事実が判明する場合もあるでしょう。この点は、解明機関の性格付けをどう見るかと関係しますが、行政処分そのものは、厚労省が行うもので、解明機関は、これとは別組織として構成されるべきものです。なぜならば、調査するところと処分するところが同一では、臨床経過の解明に対して、医療機関側は最初から、警戒して臨むことになり、客観的に淡々と臨床経過を明らかにすることが難しくなってしまうからです。解明機関のスタンスは、あくまで事案に対して、科学的であって、ニュートラルであるべきものです。
それでは、患者・遺族側からの民事責任の追求との関係はどうでしょうか。この点は、基本的に、解明機関は、第三者機関として、あくまで診療記録の提出や医療機関側からの事情聴取を任意の手続きで行うに留めるのが相当で、民事責任追及の代替機関ではないと考えるべきでしょう。
こうした考え方の下で強制的な調査権限をもたないこととすると、既に患者側と医療側との信頼関係が壊れてしまっている場合、医療側の協力が得られず、十分な解明ができないと言われるかもしれません。しかし、その場合、解明機関は、できる限りのことをして調査報告書を作成し、医療機関の協力が得られなかったことも含めて、患者側へ伝えます。このとき、患者さんが警察に調べてほしいと思うなら、そうすることも可能です。医療に必要な信頼関係が壊れてしまい、どうしても修復できなくなってしまった場合の、最後の手段として、強制捜査権限をもつ警察が存在することは、これまでも、これからも、変わることはないでしょう。また、民事責任の追求についても、患者や遺族が、民事訴訟法上の証拠保全など強制的な手段を使うことも選択肢としてもちろんあるでしょうし、法的観点から行う鑑定が更に必要な場合も出てくるでしょう。しかし、大切なことは、解明機関自体は、あくまで、「北風と太陽」の例で説明したように、当事者の自主的な行動を促し、また様々な資料を提出することによって、科学的解明を通じて、理解や納得が得られ、関係修復の機会を提供していくような場であるべきであり、そのためには強制的権限を付与することはふさわしくありません。
もしも、解明機関が刑事・行政・民事に関わる強大な強制的な調査権限をもつとしたら、どうなるでしょうか。それは、医療分野を専門に捜査する警察・行政機構・民事上の証拠収集手続を新たに作り、各種責任追及のための監視機関となるでしょうから、その結果、不幸になるのは、そのような監視の下で、事故や責任追及を恐れて、元々危険な医療行為自体を回避する殺伐とした医療しか受けることのできない国民なのです。
信頼関係のもとに医療を受けている大多数の患者さんに犠牲を強いることなく、一部の患者さんのニーズに応えられるような、節度ある制度設計が必要です。
解剖について
解剖が必要な場合は、事情の許す限り遺族の望む形で行います。原則として、一刻も早く連れて帰りたい遺族に配慮し、当該医療機関で行うべきです。なお、第三者性を担保するために、解明機関から解剖に立ち会う第三者を派遣する等、現場の実情に応じた工夫が必要でしょう。
解剖を、当該病院ではなく、第三者で行うべきではないか、というご意見があります。
解剖が必要な場合は、必ず当該病院で解剖するということではなく、事情の許す限り遺族の望む形で行います。
ほとんどの遺族は、亡くなった患者さんを「これ以上苦しめたくない」「解剖してほしくない」「一刻も早く遺体を家に連れて帰りたい」というニーズがあるので、まずは解剖することについて承諾していただく必要がありますし、他施設で解剖を行うため、あちこちのスタッフと連絡を取ったりご遺体を搬送したりする時間を取るより、原則として当該病院で解剖することで解剖前後にかかる時間を短縮し、早くご遺体をお返しする方が、ほとんどの遺族のメリットとなります。なお、第三者性を担保するために、解明機関から解剖に立ち会う第三者を派遣する等、現場の実情に応じた工夫が必要です。
その一方で、稀に、医療側との信頼関係が壊れてしまっているケースでは、ご遺族から、解剖してほしい、第三者に解剖の執刀をしてほしい、別の施設で解剖してほしいといった希望がある場合もあります。その場合は、そのように対応します。
また、当該病院には病理医や解剖施設がないため他施設で解剖するしかないという事情や、逆に、その県に1カ所しか解剖できる医師・施設がないため、その病院で起きた事故もその病院で解剖するしかないといった、地域ごとに異なる事情もあります。このように、ご遺族の希望も地域の事情も個々のケースで大きく異なるため、個別ケースの状況をすべて考慮した上で、必要とされる解剖の場所やスタッフを、解明機関が準備します。
厚労省の「診療行為に関連した死亡の調査分析モデル事業」のように、全例を第三者機関で解剖することとすると、それを望んでいない圧倒的多数のご遺族に対してまで、第三者機関へ搬送することになってしまいます。稀なケースの要請に応えるために、圧倒的多数の要請を犠牲にする制度づくりは疑問です 。
さらに、当該病院との協力・連携が不可欠であることも忘れてはなりません。担当医の解剖への立ち会いも、臨床経過中の情報を得るという意味で、極めて重要です。担当医の立ち会いを許さないという制度にすると、入手できるはずの情報が得られないため、解剖しても臨床経過を十分に明らかにすることはできない可能性もあります。既に述べたように、そもそも医療は信頼関係のうえに成り立つものです。もし医療ミスがあった場合でも、信頼関係のもとに医療者の協力がなければ、たとえ第三者である解明機関が調査しても、その前後の事実関係を明らかにすることはできないのです。医療裁判を経験した患者さんは、第三者性の極致として裁判に持ち込んだけれど、本当に知りたい臨床経過の全体像は明らかにならず、勝訴しても裁判に失望し、「裁判しても事実が明らかにならない」「病院から離れれば離れるほど、事実から離れていく。病院内にこそ事実がある」「第三者こそ真実を明らかにしてくれると思ったのに、第三者では明らかにならないことのほうが多い」とおっしゃいます。
個々のご遺族の希望を尊重し、周辺状況も勘案したうえで、それぞれのケースにおいて、第三者性・中立性・客観性を明示するために必要な準備をすることが、解明機関に求められるでしょう。
(3)刑事・行政処分のための調査・報告ではなく当事者のための調査・報告へ
解明機関は、組織的としては、厚労省(行政処分)と警察(刑事処分)へ事案報告をしません。解明機関で解明に当たるのは医療の専門家であり、法律家は解明機関の外部審査員として解明に当たる医療の専門家チームをサポートするにとどめます。
そもそも医療は信頼関係のうえに成り立つものです。患者側との、あるいは第三者である解明機関との信頼関係のもとに、医療者側の協力がなければ、たとえ強制的な調査権限をもって解明機関が調査しても、患者さんが期待するような意味での、臨床経過の全体像を明らかにすることはできないのです。当該病院の理解を得たうえで、解明機関と当該病院との協力・連携が不可欠なのです。
もし、解明機関が調査のあと、法的判断を行って、その結果を組織として厚労省(行政処分)と警察(刑事処分)へ報告するのであれば、臨床経過の解明に対して、医療機関側は最初から、警戒して臨むことになり、客観的に淡々と臨床経過を明らかにすることが難しくなってしまいます。解明機関のスタンスは、あくまで事案に対して、科学的であって、ニュートラルであるべきもので、行政処分や刑事処分と直結することはふさわしくありません。
科学的でニュートラルに記載した臨床経過の全体像を、患者・家族へ報告することこそが、解明機関の目的であるべきです。事実を知った患者・家族が、その事実を心理的に受容していくまでのプロセスは、人それぞれ千差万別です。医療機関との対話を願う場合もあるでしょうし、再発抑制を願う場合、金銭賠償を願う場合、またそれらの複合的なニーズをもつ場合もあるでしょう。明らかとなった事実に基づいて、どうすべきか主体的に決めて次の選択に移ることが可能となります。そのような話し合いの中から、再発を抑制するための取り組みも可能となり、良い循環につなげ、医療における信頼関係を再構築していくことこそ、この解明機関設立の本当の意義なのではないでしょうか。解明機関が組織として厚労省(行政処分)と警察(刑事処分)へ報告することは、このような良い循環への可能性を阻害し、すべての国民が疑心暗鬼と不信に満ちた医療しか受けられなくなることを意味します。すなわち、事実を知った後、どうすべきかを決めていくのは、第三者ではなく、患者・遺族そして医療機関という当事者自身であって、行政や司法による判断が先行するというのは本末転倒なのです。
また、解明機関の中立性を担保するため、法律家を含めるべきではないか、というご意見があります。
解明機関は、法的判断や処罰を目的とする機関ではありません。解明機関の目的は、あくまでも、臨床医学的に事実を淡々と記載し、当事者である患者・家族や医療者に報告することです。当事者のニーズは複合的で多岐に渡ることが多いですが、そのようなニーズに応えていくための第一歩が、臨床経過の全体像を明らかにすることなのです。
臨床医学的事実を解明する作業の中で、法律家に期待される役割とは何でしょうか?それは、法律家が主体的に法的評価をすることではなくて、あくまでも脇役として、医療の専門家たちをサポートする役割なのではないでしょうか。
もしも、法律家が解明機関の中心となって、法的評価を行うとしたらどうなるでしょうか。それでは、解明機関の性格は、刑事・民事・行政責任追及を行う機関ということになってしまいます。そのような強大な権限を持たせることの問題性は(2)に指摘したとおりですが、そのことは解明機関自体が、客観的な臨床経過を明らかにすることが目的ではなく、法的に意味のある事実、すなわち過失に当たるかどうかなど、限られた局面での調査が目的となることになってしまい、現在の刑事・民事・行政手続の抱えている問題性そのものを再現するだけの機関になってしまいます。しかも、各責任にまたがる総合的な裁判代替的で複雑で難しい判断を迫られることになって、解明機関は実質的に機能しなくなってしまうでしょう。また、患者側と医療側を敵対する立場に立たせることになるので、誠意ある対話はできなくなります。そして、その場合、裁判を経験し、勝訴してもなお悲嘆にくれる患者・家族の、「お金の問題ではない。事実が知りたい」「裁判しても事実が明らかにならない」「誠意とは何かをわかって欲しい」「謝罪して欲しい」といったニーズに応える道を閉ざしてしまうことになります。
患者・家族のニーズは、ひとりひとり違います。できるだけ多くの患者さんの複雑で多様なニーズに応えるためには、まず第一歩目となる解明機関は、淡々と事実関係を明らかにすることとし、法的評価や責任問題、金銭賠償といった話し合いは、別の場で行うような制度作りが望ましいでしょう。